Профилактика болезни
Специфической профилактики пороков развития брюшной стенки не существует. Родителям ребенка рекомендуют придерживаться следующих советов:
- планировать беременность, обращаясь заранее к врачу-гинекологу и андрологу;
- посещать плановые медицинские осмотры, в частности, УЗИ-скрининги во время вынашивания ребенка;
- своевременно лечить имеющиеся заболевания внутренних органов;
- обеспечить рациональное питание, богатое витаминами и микроэлементами;
- отказаться от приема наркотиков, спиртных напитков и табакокурения.
В тех случаях, когда порок развития выявлен до 22 недели беременности, возможно прерывание беременности по желанию матери. Гастрошизис является медицинским показанием к аборту.
После устранения гастрошизиса ребенок нуждается в постоянном медицинском наблюдении у врачей. Рекомендуется проводить консультации с гастроэнтерологом 1 – 2 раза в год.
Прогноз у 90% детей с простой формой патологией благоприятный. Своевременное лечение, основанное на проведении хирургической операции, позволяет устранить порок развития и предупредить его осложнения в дальнейшем.
При осложненных вариантах гастрошизиса требуются комплексные лечебные мероприятия с проведением многоэтапных оперативных вмешательств. Прогноз при этом неблагоприятный. Восстановление функций органов частичное и связано с высоким риском развития негативных последствий в будущем.
Лечение гастрошизиса
Родившемуся малышу с гастрошизисом операция необходима по жизненным показаниям. Она заключается в пластике передней брюшной стенки. Оптимальным сроком считаются первые 3–4 часа. Практика показывает, что промедление на каждые 2 часа увеличивает риск летального исхода вдвое.
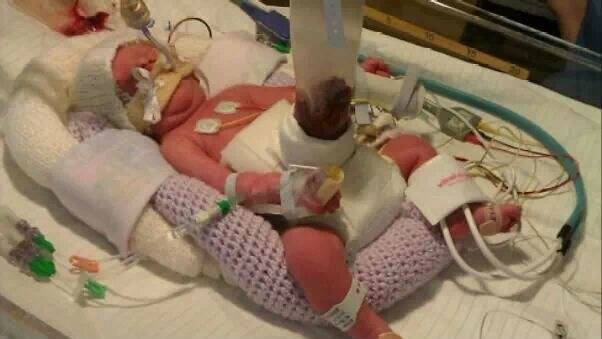
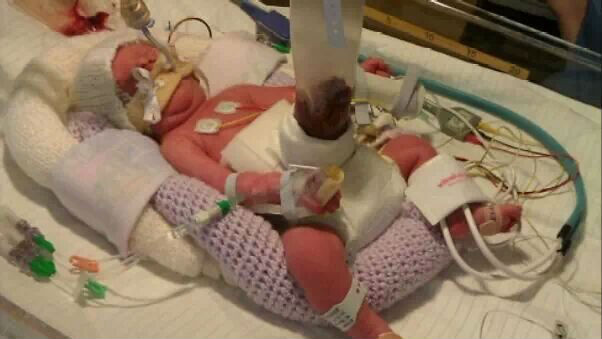 Фото новорожденного в кувезе, приспособления для профилактики пролежней и подогрева
Фото новорожденного в кувезе, приспособления для профилактики пролежней и подогрева
Новорожденного сразу помещают в подогреваемый до 37 градусов кувез с высокой влажностью. Выпавшие органы покрываются стерильным мешком и влажной салфеткой. Ставится назогастральный зонд в желудок для предотвращения повышения в нем давления. Питание осуществляется только растворами через постоянный венозный катетер.
Назначаются антибиотики для предотвращения сепсиса. Техника оперативного вмешательства заключается в первичной и отсроченной пластике. Первичная проводится немедленным погружением кишечника в брюшную полость и ушиванием отверстия брюшины или использованием собственных тканей ребенка.
Недостатком считается возможный быстрый рост внутрибрюшного давления со сдавлением нижней полой вены, тромбозом сосудов, ишемией и разрывом кишечника, некрозом петель, острой недостаточностью дыхания, сердца и почек.
Отсроченная пластика связана с формированием наружного мешка для кишечника из специальных материалов. Для этого используют биологические средства-имплантаты (ксеноперикард, твердую мозговую оболочку, остатки пуповины) или синтетические из пропилена, лавсана, поливинилхлорида.
Существуют готовые мешки с упругим эластическим кольцом, которые специально выполнены для временного замещения полости кишечника. Их подвешивают на стойке и опускают постепенно, вызывая медленное внедрение на свое место выпавших петель. Затем ушивают дефект стенки брюшины.
Замечательный детский хирург Д.А.Морозов в Саратове использовал обычную резиновую хирургическую перчатку. Она была пришита по краям отверстия. С помощью натяжения ему удалось добиться уменьшения кишечника с последующим ушиванием отверстия.
За проведенную работу по спасению жизни ребенка доктор удостоен в 2004 году Национальной премии «Призвание» и назван «Лучшим врачом года». При сочетании с атрезией кишечника на стенку живота выводят две колостомы из тонкого и толстого кишечника. Затем производят пластику.
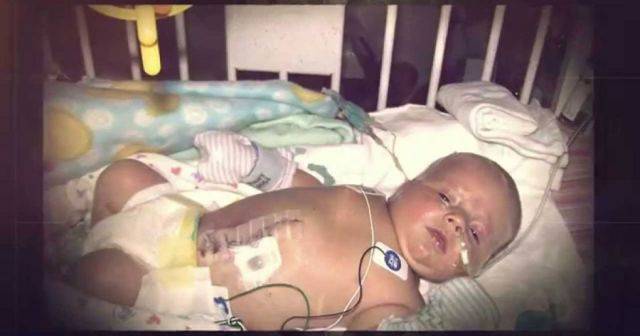
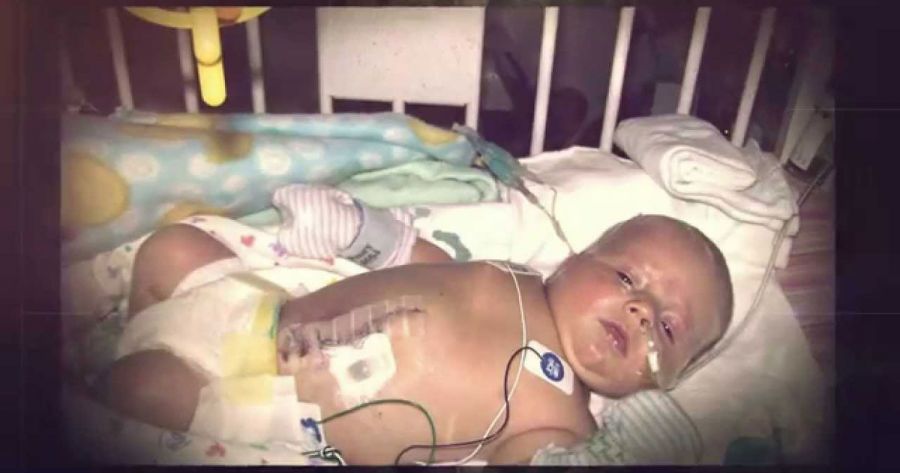 Ребенок после пластики нуждается в уходе, постепенно переводится на энтеральное питание
Ребенок после пластики нуждается в уходе, постепенно переводится на энтеральное питание
Симптомы
Клиническое проявление гастрошизиса – эвентрация (выпадение) органов брюшной полости через сквозной дефект передней стенки живота.
Чаще выпадают желудок, петли тонкого кишечника и толстый кишечник, реже – мочевой пузырь, матка с придатками у девочек, семенники у мальчиков (если на момент рождения они еще не спустились в мошонку).
Кишечник имеет характерный вид: петли его атоничны, отечны, расширены (до нескольких сантиметров), перистальтика угнетена, пульсация сосудов брыжейки слабо выражена. Иногда петли спаяны в единый конгломерат, поверхность их покрыта «панцирем» из фибрина и отложений коллагена.
Цвет эвентрированных органов варьирует от зеленовато-серого до багрово-синюшного. Зачастую при гастрошизисе у ребенка имеются признаки внутриутробно перенесенного химического перитонита.
Дети с гастрошизисом обычно появляются на свет раньше предполагаемой даты родов (средний гестационный возраст – 37-38 недель), функционально незрелыми.
Взаиморасположение органов брюшной полости при данном пороке развития всегда нарушено: отмечаются отсутствие дифференцировки кишечника на тонкий и толстый, его укорочение, неполноценный разворот петель.
Помимо выпадения органов, для гастрошизиса характерно уменьшение объемов брюшной полости по отношению к увеличенному объему эвентрированных внутренних органов, что обозначается как висцеро-абдоминальная диспропорция.
Диагностика гастрошизиса
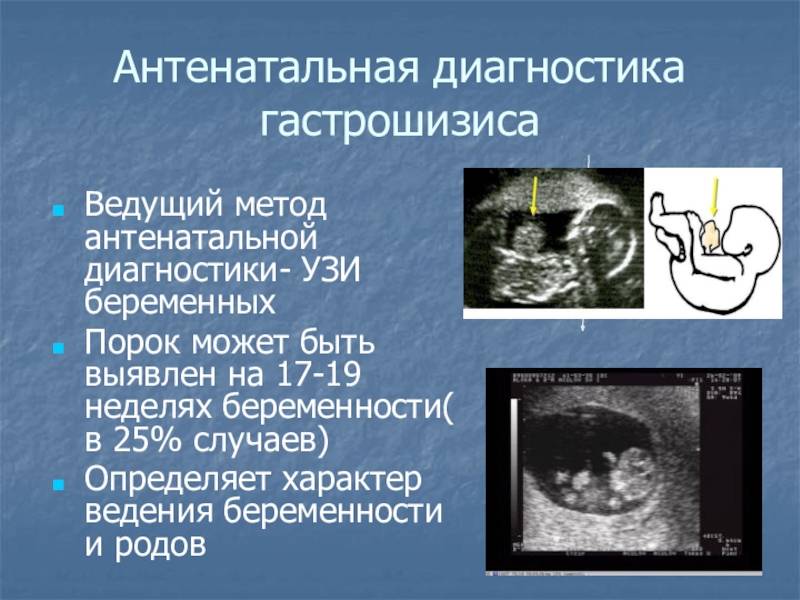
Брюшная полость плода хороша видна при ультразвуковом исследовании. Брюшная полость визуализируется на 10-й неделе развития плода, к 13-й неделе кишечник (в норме) полностью возвращается в брюшную полость. После этого можно диагностировать наличие проблемы. Эхографически гастрошизис имеет неровные контуры и расположен в относительном отдалении от пупочного канатика.
Повторное ультразвуковое исследование проводится во втором триместре (раз в месяц) и в третьем триместре (еженедельно). Это наиболее информативный метод диагностики развития плода.
В пренатальном периоде выясняют анамнез на наличие в семье детей с хромосомными аномалиями и пороками развития.
Диагноз при рождении ребенка устанавливается при первичном осмотре. Органы брюшной полости, не покрытые брюшиной, выходят через дефект передней брюшной стенки, расположенной справа от сформированной пуповины и отделенное от нее узким кожным мостиком.
Как правило, вне брюшной полости находятся петли тонкого и толстого кишечника. Петли кишечника багрово-синюшного цвета, укорочены, делятированы, регидны, стенка их утолщена. Вне полости могут находится крипторхированные яички мальчиков или яичники у девочек. Эвентерированные органы представлены недифференцированным конгломератом, покрыты плотной фиброзной оболочкой.
Для определения гастрошизиса нет специфических лабораторных тестов. Для исключения хромосомных аномалий и сочетанных пороков проводят пренатальное кариотипирование. Среди хромосомных аномалий наиболее часто регистрируются трисомии 18 и 13.
В крови беременной может наблюдаться повышенный уровень альфопротеина.
Инструментальная диагностика гастрошизиса:
- Ультразвуковое обследование плода. Проводится во II триместре, в сроке более 12-14 недель. Гастрошизис устанавливается при обнаружении образования неправильной формы, имеющего неровные контуры, плотно примыкающего к передней брюшной стенке. Сосуды пуповины не связаны с ивентерированными органами, интактны. Пуповина прикрепляется непосредственно к передней брюшной стенке. Окончательно подтвердить диагноз можно с помощью цветного доплеровского картирования с определением кровотока в пуповине.
- Рентгенологическое обследование. На рентгенограмме в боковой поверхности органов брюшной полости видно наличие ячеистых полостей, находящихся за пределами передней брюшной стенки около основания пуповины, что обусловлено перемещением кишечных петель.
Важную роль в раннем выявлении гастрошизиса играет обследование беременной женщины на наличие внутриутробной инфекции. Многие инфекции (токсоплазмоз, цитомегаловирусная инфекция, микоплазма, герпес и др.) оказывают негативное повреждающее воздействие на развитие плода. Их наличие у детей с гастрошизисом чаще всего определяет летальный исход.
При наличии внутриутробной инфекции у беременной важно провести специфическое лечение женщины и новорожденного сразу после родов. Это позволяет повысить шансы на благоприятный исход заболевания
Пренатальный консилиум проводится с врачом-генетиком, акушером-гинекологом, неонатальным хирургом, врачом ультразвуковой диагностики и других специалистов.
Перед проведением консилиума необходимо проинформировать беременную женщину и членов ее семьи о характере поражения плода, о возможных исходах беременности, прогнозе для здоровья и жизни ребенка. Если есть показания, то врач рекомендует прервать беременность.
Дифференциальный диагноз проводят с омфалоцеле.
Отличительные признаки гастрошизиса:
- находится справа от пупочного кольца;
- чаще всего размер менее 4 см;
- эвентерированные органы — петли тонкого и толстого кишечника, иногда внутренние органы;
- петли кишечника укороченные, утолщенные, расширенные, матовые.
Синдром внезапной детской смерти – каковы причины?
Синдром внезапной детской смерти, причины которого точно не установлены, имеет ряд гипотез появления СВДС.
К вероятным причинам СВДС относят:
1. Апноэ. У малышей иногда наблюдается кратковременная задержка дыхания. В норме ребенок просыпается и происходит восстановление дыхания. Если этого не случилось, и кислород в течение 30 секунд не поступил в организм, то малыш умирает. Перерывы между входами более длинные у недоношенных детей.
2. Нарушение терморегуляторной функции. Температура в комнате ребенка должна поддерживаться от +18 до +20 градусов. Если случится перегрев, то недозревшие клетки мозга прекращают выполнять свои функции. Даже краткая остановка сердца или дыхания может вызвать внезапную смерть.
3. Удлиненный интервал Q-T. Показатель отражает период, который проходит от начала сокращения сердечных желудочков до их расслабления. Значение в норме равно 0,43-0,45 мс. Если этот показатель увеличивается, то может возникнуть желудочковая аритмия.
4. Недостаток серотонина. Эти клетки находятся в продолговатом мозге. Там находятся сосудодвигательный и дыхательный центры, которые отвечают за работу сердца. На серотонин реагируют нервные окончания. Их дефицит нарушает работу сердечно-сосудистой системы, что может стать причиной появления СВДС.
Синдром внезапной детской смерти, из-за нехватки серотонина:
5. Изменения в стволовой области головного мозга. При СВДС также отмечались случаи выявления структурных изменений на клеточном уровне. Они зачастую были вызваны гипоксией еще в материнской утробе.
6. Нарушение кровоснабжения. В половине случаев спасения детей от синдрома выявлялись патологии артерий, отвечающие за кровоснабжение мозга. Его нарушение также может быть связано с пережатием кровеносного русла, если головка малыша находится в определенном положении. Ребенок начинает рефлекторно поворачивать ее только после 4 месяцев. А также кровоснабжение нарушается, когда малыш спит на боку и снижается в положении «на животе».
7. Генетическая предрасположенность. Риск возникновения СВДС повышается у малышей, имеющих дефектный (мутированный) ген, отвечающий за иммунную систему.
8. Необъяснимая смерть младенца может наступить также вследствие стрессов, при которых происходят микрокровоизлияния (в частности, в легких и сердечной оболочке), дефекты слизистой ЖКТ и лимфоидных образований, разжижение крови.
9. Нарушение защитных свойств организма, инфекции. У многих детей с диагнозом СВДС в последние сутки или за неделю до летального исхода были выявлены инфекционные заболевания.
Посмертно патологоанатомы находили у детей золотистый стафилококк. Потом было установлено, что у большинства малышей были обнаружены антитела к клостридиям и энтеробактериям. После исследований была выдвинута гипотеза, что именно патогенные микроорганизмы становятся одной из вероятных причин появления синдрома.
А также виной появления синдрома может стать бактерия Хеликобактер Пилори. Она чаще обнаруживалась у малышей с СВДС, чем у детей, погибшим по другим установленным причинам. Хеликобактер Пилори вызывает синтез аммония, что вызывает остановку дыхания. Предполагается, что при срыгивании ребенок вдыхает некое количество микробов из рвотных масс. Аммоний быстро всасывается в кровь и провоцирует остановку дыхания.
Симптомы и признаки
Во время беременности признаков нет (кроме УЗИ). Около 60 % младенцев с гастрошизисом являются недоношенными. При рождении у ребёнка будет относительно небольшое (<4 см) отверстие в брюшной стенке, как правило, справа от пупка. Некоторая часть кишечника обычно находится вне тела, проходя через это отверстие.
Типы гастрошизиса
Выделяют простой и осложнённый гастрошизис.
При простой патологии только кишечник выходит из отверстия в брюшной полости.
При осложнённом гастрошизисе возникает одно или несколько из следующих условий:
- кишечник за пределами тела ребёнка чрезвычайно повреждён, например, часть ткани умерла (некроз), или кишечник стал скрученным или запутанным;
- кишечная атрезия, когда часть кишечника новорождённого не сформирована полностью, или у кишечной трубки нет просвета на каком-нибудь участке;
- другие органы, такие как желудок или печень, выступают из отверстия.
Случаи простого гастрошизиса более распространены, чем осложнённого.
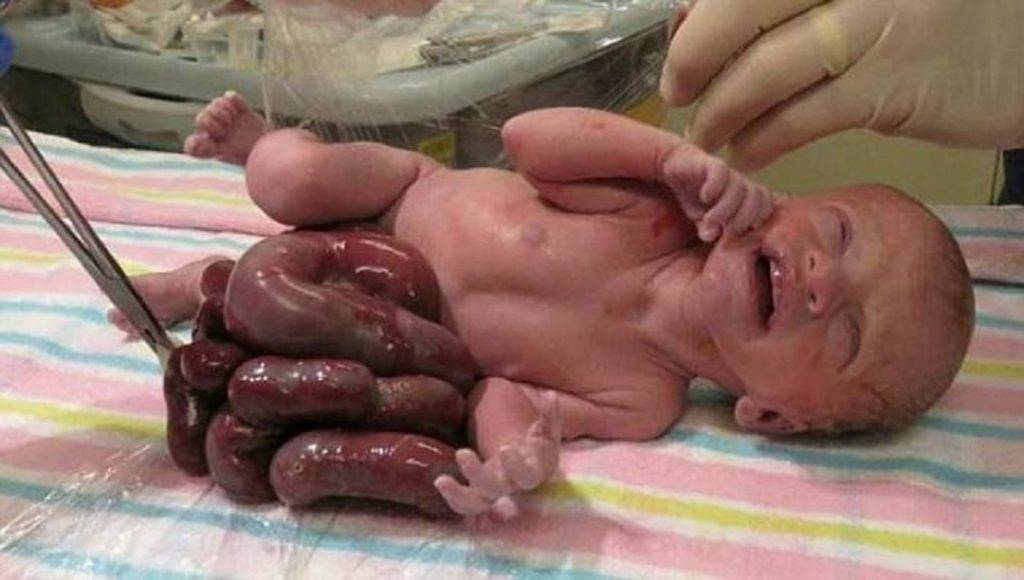
Лечение недуга
Если гастрошизис выявлен до наступления жизнеспособности плода, рекомендуется прерывание беременности. Во II триместре ведение беременности особенностей не имеет. В течение III триместра рекомендуется регулярная оценка состояния плода, поскольку примерно в половине наблюдений наблюдается внутриутробная задержка развития. Иногда ребенок рождается немного раньше нормы и имеет низкий вес. Окончательное решение о прерывании беременности принимают родители ребенка.
Если беременность доношена, роды осуществляются в специализированном учреждении, где есть возможность быстро провести операцию по коррекции дефекта. Роды ведутся естественным путем. Кесарево сечение выполняют, если для него есть другие показания. Впрочем, этот вопрос решается для каждой пациентки индивидуально. Если патология диагностирована во время беременности, женщина родоразрешена в современном перинатальном центре, ребенок вовремя прооперирован, то есть все шансы на благополучный исход.
Лечение недуга
Ребенок с гастрошизисом склонен к переохлаждению, поэтому сразу после рождения необходимо обеспечить его согревание, а также доступ в вену. Начинается введение жидкости для профилактики обезвоживания и антибиотиков. Если ребенок будет переводиться в другое лечебное учреждение, ему необходима искусственная вентиляция легких.
Используется назогастральный зонд, с помощью которого удаляется желудочное содержимое. Для очищения кишечника от мекония еще в родильном зале делают микроклизму и применяют газоотводную трубку.
Чтобы избежать инфекции и некроза кишки, хирургическое лечение проводят в течение первых суток после рождения. Выбор метода вмешательства определяется тяжестью состояния ребенка, размером отверстия, количеством выпавших органов, наличием перитонита и пороков развития кишечника.
В ходе первичной пластики органы перемещают в брюшную полость и ушивают дефект. При большом размере отверстия возможно использование синтетического материала. Впоследствии этот имплантат удаляют и закрывают дефект своими тканями (отсроченная пластика).
В мире нередко используют silo-пластику. Этот способ подразумевает применение стерильного пластикового устройства, в которое помещаются выпавшие органы. «Горлышко» такого контейнера пришивается к краям дефекта. Постепенно петли кишечника возвращаются в брюшную полость. Недостатком методы считают временные затраты.
В течение нескольких недель после вмешательства ребенок проводит в больнице. Для его питания используются внутривенные смеси, содержащие все необходимые вещества. После восстановления работы кишечника и налаживания естественного кормления малыша выписывают домой. Длительность госпитализации составляет от 20 до 50 дней. Вводить прикорм рекомендуется в 5,5 месяцев – полгода, начиная с протертых овощей.
Примерно в 20% случаев поражается значительная часть кишечника и желудок. В этом случае дети переносят несколько хирургических операций по восстановлению целостности органов пищеварения. Иногда врачам приходится удалять часть кишечника. Впоследствии у таких детей развивается синдром короткой кишки, при котором требуется специальная диета.
https://youtube.com/watch?v=JB_KCXRoNQs
Гастрошизис плода: 3 теории возникновения, 4 фактора риска, основные симптомы, 5 подходов к лечению
Профилактика гастрошизиса основана на правильном планировании беременности, рациональном питании матери, отказе от курения, употребления алкоголя и наркотиков во время вынашивания ребенка, своевременном посещении женской консультации и своевременного прохождения ультразвукового исследования. При выявлении у плода данной патологии, на сроке гестации до 22 недель по желанию матери возможно прерывание беременности.
— профилактика угрозы раннего выкидыша, лечение тяжелого токсикоза;
— профилактирование инфекционных болезней, особенно на ранних сроках;
— исключение употребления алкоголя, никотина, наркотических средств;
— отказ от лечения лекарствами, обладающими тератогенным эффектом;
— исключение воздействия патогенных физических и химических средств;
— исключение стрессовых ситуаций.
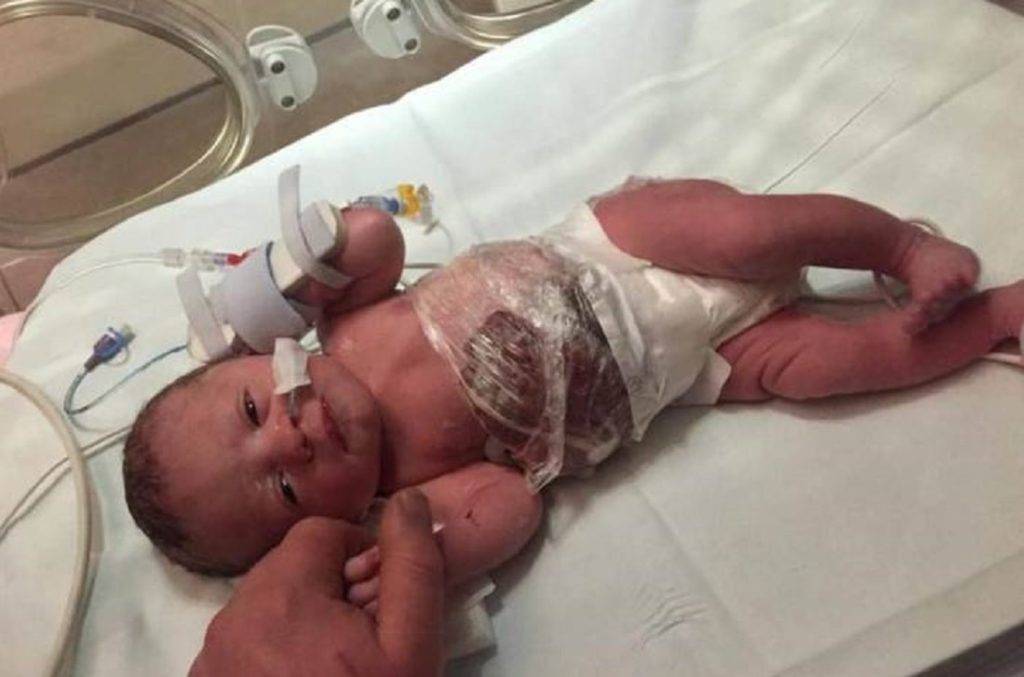
Гастрошизис у детей — это тяжелый порок развития, диагностируемый внутриутробно и имеющий характерные клинические проявления. На современном этапе достигнуты положительные результаты в коррекции данной аномалии, что позволяет выживать детям, которые раньше были бесперспективными больными. Важным моментом в оказании узкоспециализированной помощи новорожденным с гастрошизисом является выбор места родоразрешения.
Это должен быть региональный перинатальный центр, имеющий в своем составе реанимационные отделения, отделение интенсивной терапии для новорожденных и, самое главное, отделение детской хирургии, где непосредственно будет выполняться оперативное вмешательство. Своевременная и успешная операция, при условии отсутствия сочетанных тяжелых пороков и гладкого течения послеоперационного периода, позволяет полностью купировать порок и дает возможность малышам гармонично развиваться.
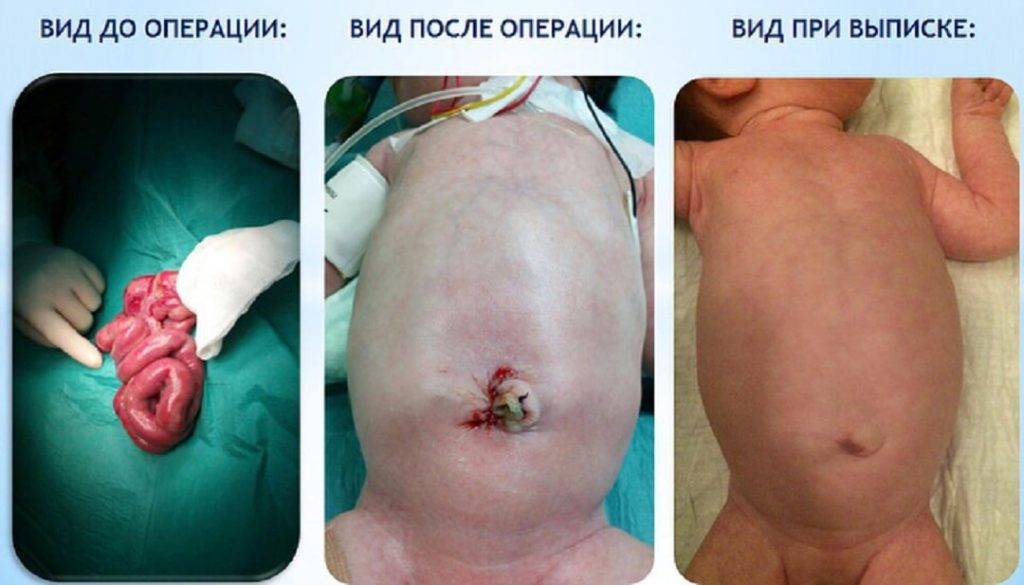
Первичная радикальная операция с погружением органов в брюшную полость и ее ушивание.
Операция у новорожденного проходит с первоначальным возвращением внутренних органов в брюшную полость и последующей пластикой расщелины. В зависимости от тяжести гастрошизиса, при малом размере брюшной полости проводят этапное хирургическое вмешательство, состоящее из постепенного вправления кишечника и закрытия аномалии передней стенки синтетическими материалами. Их в последствии удаляют.
Во время операции важно контролировать внутрибрюшное давление. Делается это прямым измерением в нижней полой вене. Показатель поддерживают не выше 20 мм ртутного столба
Показатель поддерживают не выше 20 мм ртутного столба.
Послеоперационное питание младенца осуществляется введением в вену особых смесей, содержащих жизнеобеспечивающие вещества. Это необходимо для восстановления кишечника, заращения швов.
В 90% случаев прогноз для жизни детей с гастрошизисом благоприятный. При этом имеется высокий риск развития осложнений, которые в дальнейшем могут переходить в жизнеугрожающие состояния. Вероятность благоприятного исхода и дальнейшее состояние здоровья ребенка напрямую зависят от степени поражения кишечника, сопутствующих заболеваний и пороков внутриутробного развития, эффективности и адекватности проведенного хирургического лечения. С целью контроля дальнейшего психомоторного развития ребенок ставится на диспансерный учет и находится под постоянным мониторингом педиатра.
Профилактика гастрошизиса включает в себя правильное планирование беременности, рациональное питание матери, отказ от употребления табачных изделий, алкоголя и наркотиков во время вынашивания ребенка, своевременное посещение женской консультации и прохождение профилактических осмотров, в том числе УЗИ. При сроке гестации до 22 недель возможно прерывание беременности по желанию матери.
Прогноз заболевания
При изолированном гастрошизисе прогноз благоприятный. После своевременного хирургического лечения по данным зарубежных авторов выживают более 90% младенцев. В России этот показатель колеблется от 90 до 55%, что связано с поздним обращением некоторых женщин за медицинской помощью, а также с возможностями родильных домов по своевременной коррекции порока.
Неблагоприятный исход связан с выпадением большей части кишечника или печени. После операции гибель ребенка может наступить вследствие септических (инфекционных) осложнений, нарушений пищеварения, а также недоношенности. Вероятность рождения второго ребенка с такой же патологией составляет около 5%.
При небольшом изолированном гастрошизисе дефицит питания у детей отсутствует, они растут и развиваются соответственно возрастным нормам. В тяжелых случаях возможна задержка роста и дефицит массы тела.
Подходы к лечению гастрошизиса
Мониторинг внутриутробного развития ребёнка
Младенцы с гастрошисизом должны тщательно контролироваться на протяжении всей беременности на предмет задержки внутриутробного развития и повреждения кишечника. Кишечник может быть повреждён из-за воздействия амниотической жидкости или нарушения кровотока в затронутой части органа.
Не существует никаких методов внутриутробного вмешательства для младенцев с гастрошизисом. Состояние не может быть исправлено во время беременности. Данную патологию необходимо лечить сразу после рождения ребёнка.
Место, срок и способ родоразрешения
Роды необходимо планировать в больнице с отделением интенсивной терапии новорождённых. Проведение кесарева сечения рекомендуется через 36 недель вынашивания плода, если лёгкие ребёнка достаточно зрелы (это определяется при помощи УЗИ). Раннее родоразрешение помогает предотвратить дальнейшее раздражение кишечника.
Операция у любого ребёнка с гастрошизисом должна быть выполнена, как только состояние младенца стабилизируется, обычно в течение 12 — 24 часов после рождения. Младенец не может выжить с находящимся вне тела кишечником.
Медицинский уход
После рождения ребёнок должен быть помещён под лучистым нагревателем. Высвобожденная кишка располагается на верхней части живота младенца и завёрнута в пластиковую (полиэтиленовую) термоизолирующую повязку, чтобы избежать прикосновения к брыжейке кишечника.
Мочевой катетер должен быть вставлен для контроля выхода мочи и оценки жидкостной реанимации. Необходимо провести ректальное обследование для расширения анального канала. Для уменьшения выпячивания внутренних органов проводится эвакуация мекония из сигмовидной кишки.
Для предотвращения заражения органов брюшной полости вводят антибиотики широкого спектра действия.
Осуществляется внутривенное введение питательных веществ в период дисфункции ЖКТ.
Хирургическое вмешательство
Кишечник помещается обратно в живот ребёнка, а брюшная полость закрывается, если:
- снаружи находится относительно небольшой объём кишечника;
- кишечник не сильно увеличен и не повреждён.
По возможности операция проводится в день рождения ребёнка.
Вмешательство проводится в несколько этапов в следующих более тяжёлых случаях:
- вне тела находится большой объём кишечника;
- кишечник сильно раздут;
- живот младенца не имеет достаточного места для удержания всего кишечника.
В такой ситуации проводится несколько операций, чтобы медленно поместить кишечник /органы обратно в живот.
При поэтапном вмешательстве кишечник заворачивается в повязку, которая прикрепляется к животу
Каждый день повязка затягивается, а часть кишечника осторожно вдавливается внутрь. Когда весь кишечник находится внутри, повязка удаляется, и живот закрывается.. Примерно у 10 % младенцев, родившихся с гастрошизисом, часть кишечника не развита правильно
В этих случаях некоторым детям может потребоваться:
Примерно у 10 % младенцев, родившихся с гастрошизисом, часть кишечника не развита правильно. В этих случаях некоторым детям может потребоваться:
- резекция кишечника — операция необходима, когда часть кишечника сильно повреждена;
- колостомия — выводится один конец толстой кишки через отверстие (стому), выполненное в брюшной стенке. Стул, перемещающийся по кишечнику, стекает через стому в сумку, прикреплённую к животу;
- необходимость в трансплантации кишечника возникает редко.
Послеоперационный уход
Кишечник, развившийся за пределами тела ребёнка, нуждается в исцелении и нормализации здорового функционирования. В первые несколько недель жизни младенец должен получать все необходимые питательные вещества внутривенно. Также может потребоваться антибактериальная терапия для предотвращения инфекции.
Когда кишечник ребёнка начнёт функционировать, как правило через две — три недели – можно будет давать ему грудное молоко или специальную молочную смесь.
После выписки из больницы ребёнка есть небольшой риск развития обструкции кишечника из-за рубцовой ткани или излома в петле кишечника. Симптомы обструкции кишечника включают:
- желчная (зелёная) рвота;
- раздутый желудок;
- отказ от пищи.
При возникновении любого из этих симптомов немедленно обратитесь к педиатру.
Признаки гастрошизиса
В педиатрии выделена специальность — неонаталогия. Врачи-неонатологи имеются во всех крупных перинатальных центрах. Их обязанность –обеспечить первичное обследование новорожденного на болезни и пороки, полученные внутриутробно.
 Поскольку современная диагностика требует от беременных женщин дважды проходить УЗИ, рождение ребенка с гастрошизисом ожидаемо
Поскольку современная диагностика требует от беременных женщин дважды проходить УЗИ, рождение ребенка с гастрошизисом ожидаемо
Но если женщина не наблюдалась, полагаясь на свое самочувствие или по другим причинам, то малыша с патологическим выпадением кишечника увидят только после появления на свет. Признаки гастрошизиса делят на две формы: простую и осложненную.
 Симптомы заболеваний кишечника
Симптомы заболеваний кишечника
Простая наиболее распространена (70 – 91% от всех случаев). Аномалия изолированная, заключается в круглом или овальном дефекте передней брюшной стенки.
Размер колеблется от 2 до 5 см. Через него выходят петли кишечника. Наиболее типична локализация отверстия — на уровне пупка, справа. Петли кишки отечны, могут соединяться спайками, вздуты.
Осложненная проявляется одновременно с другими пороками и заболеваниями. Часто выявляется заворот поперечноободочной кишки, участки некроза стенки и сужения, дивертикулы, прободение кишечника, крипторхизм. Одновременно в отверстие выходят брыжейка, часть мочевого пузыря, яички у мальчиков, матка у девочек.
Обе формы способны сопровождаться нарушенным соотношением объема полости брюшины и размеров органов. Показатель называется «висцеро-абдоминальной диспропорцией». По нему различают 3 степени тяжести аномалии:
- I — слабовыраженную,
- II — умеренную,
- III — выраженную.
При гастрошизисе наблюдается повышенное внутрибрюшное давление (гипертензия).
Возможные осложнения
Синдром короткой кишки часто сопровождается осложнениями. Даже при тщательном соблюдении рекомендаций врача нельзя исключить вероятность неблагоприятного прогноза. С какими осложнениями приходится сталкиваться пациентам?
- Гиповитаминоз.
- Камни в почках и желчном пузыре.
- Дисбактериоз кишечника.
- Нарушение синтеза желчи.
Подобные нарушения ухудшают общее состояние больного. Однако грамотное лечение и постоянное наблюдение у врача-гастроэнтеролога позволяют добиться положительной динамики, ускорить восстановление организма.
Приблизительно каждой десятой женщине в положении врач ставит диагноз «задержка внутриутробного развития плода» (ЗВУР). Специалист определяет наличие отклонений, характеризующихся несоответствием размеров малыша нормативным показателям на той или иной неделе развития
Насколько в действительности опасна данная патология и чем она грозит ребенку, важно знать каждой маме, ведь от такого явления абсолютно никто не застрахован