Проявления дисметаболических нефропатий
Оксалатно-кальциевая нефропатия
Она наиболее часто встречается в детском возрасте. Ее возникновение может быть связано с нарушением как обмена кальция, так и обмена оксалатов (солей щавелевой кислоты).
Оксалаты попадают в организм с пищей или синтезируются самим организмом.
Причины образования оксалатов:
- Повышенное поступление оксалатов с пищей
- Заболевания кишечника – болезнь Крона, язвенный колит, кишечные анастомозы
- Повышенная выработка оксалатов организмом.
Оксалатная нефропатия
Это многофакторное заболевание. По данным различных авторов, доля наследственности в развитии оксалатной нефропатии составляет до 70–75%. Помимо генетических, большую роль играют внешние факторы: питание, стресс, экологическая нагрузка и др.
Первые проявления болезни могут развиться в любом возрасте, даже в период новорожденности.
Чаще всего они выявляются в 5–7 лет в виде обнаружения кристаллов оксалатов, небольшим содержанием белка, лейкоцитов и эритроцитов в общем анализе мочи. Характерно повышение удельной плотности мочи.
Общее развитие детей с оксалатной нефропатией, как правило, не страдает; но для них характерны аллергии, ожирение, вегетативно-сосудистая дистония со склонностью к понижению артериального давления (гипотонии), головными болями.
Заболевание обостряется в период полового созревания в возрасте 10–14 лет, что, по-видимому, связано с гормональной перестройкой.
Прогрессирование оксалатной нефропатии может привести к формированию мочекаменной болезни, развитию воспаления почек при наслоении бактериальной инфекции.
Фосфатная нефропатия
Фосфатная нефропатия встречается при заболеваниях, сопровождающихся нарушением фосфорного и кальциевого обмена. Основная причина фосфатурии – хроническая инфекция мочевой системы.
Часто фосфатно-кальциевая нефропатия сопровождает оксалатно-кальциевую, но при этом выражена в меньшей степени.
Нарушения обмена мочевой кислоты (уратная нефропатия)
За сутки в организме образуется 570–1000 мг мочевой кислоты, одна треть количества которой секретируется в кишечник и разрушается там бактериями.
Остальные две трети фильтруются в почках, большая часть всасывается обратно, и только 6–12% от профильтровавшегося количества выделяется с мочой.
Первичные уратные нефропатии обусловлены наследственными нарушениями обмена мочевой кислоты.
Вторичные возникают как осложнения других заболеваний (эритремии, миеломной болезни, хронической гемолитической анемии и др.), являются следствием применения некоторых препаратов (тиазидовых диуретиков, цитостатиков, салицилатов, циклоспорина А и др.) или нарушения функции канальцев почек и физико-химических свойств мочи (при воспалении почек, например).
Кристаллы уратов откладываются в ткани почек – это приводит к развитию воспаления и снижению почечных функций.
Первые признаки заболевания могут выявляться в раннем возрасте, хотя в большинстве случаев наблюдается длительное скрытое течение процесса.
А в общем анализе мочи обнаруживают ураты, небольшое количество белка и эритроцитов. При наличии большого количества уратов моча приобретает кирпичный цвет.
Нарушения обмена цистина
Цистин является продуктом обмена аминокислоты метионина.Можно выделить две основные причины повышения концентрации цистина в моче:
- избыточное накопление цистина в клетках почки
- нарушение обратного всасывания цистина в почечных канальцах.
Накопление цистина в клетках происходит в результате генетического дефекта фермента цистинредуктазы. Это нарушение обмена носит системный характер и называется цистинозом.
Внутриклеточное и внеклеточное накопление кристаллов цистина выявляется не только в канальцах и интерстиции почки, но и в печени, селезенке, лимфоузлах, костном мозге, клетках периферической крови, нервной и мышечной ткани, других органах.
Нарушение обратного всасывания цистина в канальцах почек наблюдается вследствие генетически обусловленного дефекта транспорта через клеточную стенку для аминокислот – цистина, аргинина, лизина и орнитина.
По мере прогрессирования заболевания определяются признаки мочекаменной болезни, а при присоединении инфекции – воспаление почек.
Острая почечная недостаточность
Почему возникает и как протекает заболевание у детей разного возраста
В период новорожденности проблемы могут возникнуть по следующим причинам:
- малый вес тела при рождении;
- аномалии развития, пороки сердца;
- врожденные сосудистые заболевания почечных артерий;
- отсутствие почек;
- нарушение мочевыводящих путей;
- инфицирование крови;
- обезвоживание вследствие внутриутробной инфекции;
- родовая травма с кровопотерей;
- острый недостаток кислорода при родовой деятельности;
- закупорка почечной вены.
У детей от 1 месяца до 3 лет проблемы возникают на фоне острых кишечных патологий, инфекции почек, гемолиза, нарушения обменных процессов.
Причинами острой почечной недостаточности у детей 3-14 лет являются: тяжелые травмы, отравление лекарственными средствами, инфекционные заболевания, наличие камней или опухолей, которые закупоривают желчевыводящие пути.
Стадии развития и симптомы
- Преданурическая – ухудшается мочевыводящая функция. Появляется слабость, бледность, вялость, заторможенность, видна отечность (нефротический синдром), наблюдается диарея, одышка, учащенное сердцебиение.
- Анурическая – продолжается 10-14 дней, из организма не выводятся шлаки и продукты обмена, задерживаются соли и вода. Нарушается кислотно-щелочной баланс, развивается острая интоксикация продуктами обмена. Появляется сильная жажда, неприятный привкус во рту, потеря аппетита. Снижается тонус мышц, видны шелушения на коже.
- Полиурическая – резко увеличивается выделение мочи. Ребенок находится в тяжелом состоянии, наблюдается сонливость, отеки, головная боль, тошнота. Развивается дистрофия сердечной мышцы. Необходима срочная пересадка почки.
- Восстановительная – сосуды возвращают функции, нормализуется объем мочи и проницаемость капилляров.
Как проводится диагностика?
Главным симптомом острой почечной недостаточности у детей, по которому можно заподозрить патологию, является резкое сокращение объема мочи. Чтобы подтвердить диагноз, необходимо исследование мочи и крови.
При ОПН наблюдается:
- снижение удельного веса мочи;
- увеличение мочевины, креатинина;
- повышение уровня солей натрия.
Дополнительно проводят УЗИ почек, цистоскопию, рентгенографию.
Лекарственная нефропатия
Постоянное расширение арсенала лекарственных средств привело к увеличению случаев токсического поражения ими почек. Уязвимость почечных тканей вызвана особенностями их строения и функционирования:
- Высокой интенсивностью кровотока, составляющего 25% от общего объема циркулирующей крови. Из-за этого практически все лекарственные вещества неминуемо проходят через почечные структуры.
- Повышенной чувствительностью тканей почек к применяемым препаратам. Лекарства вызывают воспаление этих органов, нарушают работу сосудов и приводят к отложению камней. Все эти факторы способствуют нефропатии.
Воздействие лекарств вызывает различные поражения почек:
- Некроз сосочков – структур, служащих для выведения мочи. Такое поражение возникает при приеме анальгина, аспирина, фенацетина, парацетамола. Причем для возникновения нефропатии не обязательно принимать эти средства в очень высоких дозах. 2 таблетки в день в течение 3 лет гарантированно вызовут такое поражение. Особенно часто патология возникает при сочетании этих препаратов с кофеином или кодеином.
- Некроз почечных канальцев – мочевыделительных структур, входящих в состав нефронов – основных элементов почек. Прием некоторых антибиотиков – ампициллина, цефалоспоринов, канамицина, неомицина – вызывает разрушение канальцев, которое может произойти очень быстро, приведя к значительным нарушениям почечной функции вплоть до острой недостаточности.
- Аллергию, сопровождающуюся гибелью элементов почечной оболочки. Такое состояние может возникнуть при приеме любых препаратов и быстро привести к острой почечной недостаточности и даже к летальному исходу.
- Хроническое воспаление тканей, вызванное раздражением выводимыми лекарствами и продуктами их разложения. При приеме некоторых препаратов в почках откладываются соли, камни и кристаллы. Такое осложнение возникает при лечении сульфаниламидами – норсульфазолом, уросульфаном, сульфаленом, сульфадиметоксином, фталазолом, бисептолом.
Особенно часто к осложнениям приводит самостоятельный прием препаратов без консультации врача. Больному, не владеющему медицинскими знаниями, сложно дозировать лекарственные средства и учесть возможные нарушения, вызванные несочетаемостью препаратов. Поэтому лечение должен назначать врач.
Токсическая нефропатия
Эта форма заболевания вызывается контактами с различными ядами, разрушающими почечную ткань. Количество токсических почечных поражений постоянно растет и в настоящее время составляет 20% от всех случаев болезни.
Патология часто возникает при работе с кадмием, свинцом, мышьяком, висмутом, хромом, йодом, ртутью, фенолом, бензином. Причем это состояние не всегда сопровождается острой интоксикацией. Очень часто нефропатия возникает при постоянном попадании в организм небольших доз ядовитых веществ.
Токсическое поражение почек также развивается при отравлении грибами, ядовитыми растениями, укусах змей и насекомых.
После попадания яда в канальцевую структуру почек его концентрация возрастает в 100 и более раз. Это вызывает разрушение почечных структур и сосудов. Некоторые яды провоцируют внутрисосудистое свертывание крови, и образовавшиеся кровяные сгустки не позволяют органам полноценно работать.
Поэтому при работе с любыми ядохимикатами нужно обязательно проверять состояние мочевыводящей системы, периодически сдавая анализы крови и мочи. В случае постоянного контакта с веществами, влияющими на свертываемость крови (гемостаз), нужно проверять и ее показатели. Желательно контролировать состояние печени и других внутренних органов.
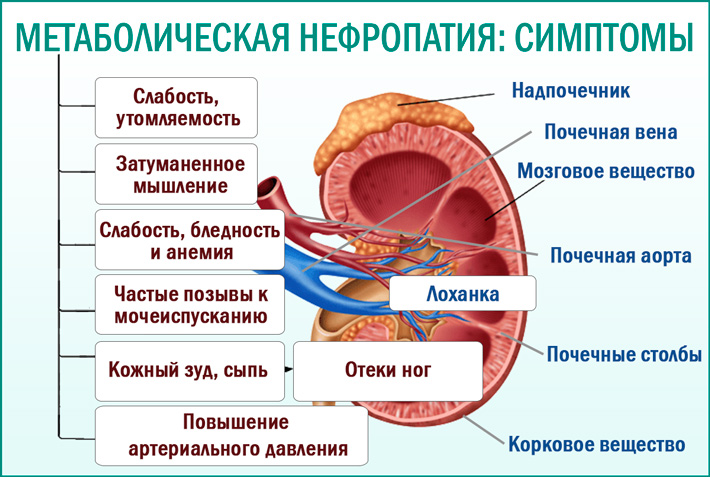
Что представляет собой дисметаболическая нефропатия
Синдром дисметаболической нефропатии развивается на фоне нарушения обмена веществ, который возникает по разным причинам. Синдром сопровождается кристаллурией, то есть выведением с мочой большого количества солей (оксалатных, уратных, фосфатных), образующих кристаллы и выпадающих в осадок. По педиатрической статистике почти каждый третий ребёнок страдает от какой-либо разновидности обменной нефропатии.
По своей сути дисметаболическая нефропатия не является отдельным заболеванием, а представляет собой синдром, включающий в себя большую группу нефропатий, возникающих по разным причинам и имеющих различный механизм развития. Все эти состояния объединяет связь с обменными расстройствами, приводящими к появлению солевых кристаллов в моче и повреждению почечных структур и других участков мочевыделительной системы.

Дисметаболическая нефропатия проявляется высоким содержанием солевых кристаллов в моче
Солевые кристаллы откладываются в канальцах нефронов, собирательных трубочках и интерстициальной ткани почек (пространстве между нефронными узлами, заполненном рыхлой соединительной тканью). Вследствие этого в поражённых структурах возникает реактивное воспаление, в дальнейшем может развиваться иммунообусловленный воспалительный процесс в разных отделах почек.
Дети с нарушениями обмена составляют группу высокого риска по возникновению пиелонефрита, нефролитиаза (камней в почках), мочекислого диатеза, интерстициального нефрита, острой почечной недостаточности.
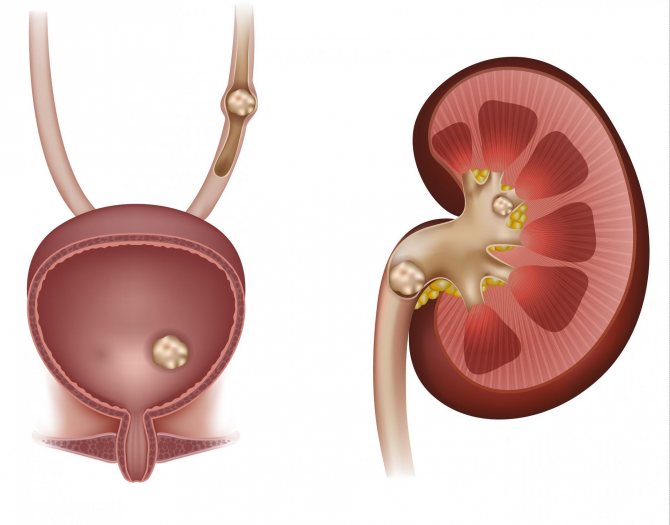
У детей с обменной нефропатией высока вероятность образования камней в почках и других органах мочевой системы
Вне зависимости от клинической симптоматики обменной нефропатии её длительное течение приводит к фиброзным изменениям интерстициальной ткани почек, нарушению функций канальцев и снижению концентрационной способности почек.
Разновидности синдрома
В зависимости от химического состава солей, высокое количество которых экскретируется (выводится) с мочой, различают обменные нефропатии, протекающие с определённым видом кристаллурии:
- Оксалатную. Представляет собой следствие нарушение обмена щавелевой кислоты (оксалурия).
- Уратную. Возникает из-за расстройства нормального обмена мочевой кислоты (урикозурия).
- Фосфатную. Характеризуется избыточным выведением из организма солей фосфорной кислоты.
- Цистиновую. Проявляется расстройством обмена аминокислоты цистина.
- Смешанную. В моче присутствуют разные виды солей.

Разные формы обменной нефропатии проявляются выделением солей разных видов
В зависимости от причин возникновения обменной нефропатии выделяют первичные и вторичные формы синдрома:
- К первичным формам относят патологии, обусловленные наследственностью, склонные к прогрессированию и раннему образованию почечных камней и развитию почечной недостаточности.
- Вторичные нефропатии включают в себя разные обменные расстройства, проявляющие себя кристаллурией и возникающие на фоне заболеваний других органов и систем организма.
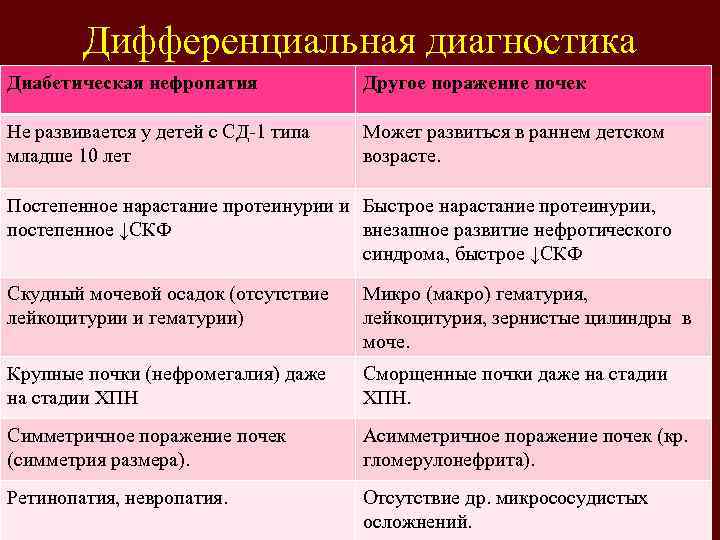
Диабетическая нефропатия
Это специфическое поражение обеих почек у людей, страдающих сахарным диабетом, которое при отсутствии строгой растительной лечебной диеты приводит к инвалидизации пациентов и к сокращению продолжительности их жизни. Это диабетическое осложнение является наиболее тяжелым и опасным, по сравнению с другими, встречающимися при основном заболевании.
Причины возникновения:
- токсическое (повреждающее) воздействие избытка глюкозы в крови на почки;
- повышение давления в почечных сосудах (развивается вследствие нарушения регуляции сосудов нервными окончаниями на фоне сахарного диабета);
- генетическая предрасположенность (индивидуальная склонность, обусловленная определенным набором генов) к поражению почек на фоне сахарного диабета.
Диагностика:
- Общий анализ крови.
- Общий анализ мочи.
- Проба Реберга (специфический анализ мочи).
- УЗИ почек.
- Биопсия почек (как дополнительный метод).
Лечение:
- Лечение сахарного диабета (заболевание, проявляющееся повышенным уровнем глюкозы в крови).
- Диета с ограничением соли, белка, углеводов.
- Препараты для лечения артериальной гипертензии (повышенного кровяного давления).
- Мочегонные препараты (при почечной недостаточности).
- Гемодиализ (метод очищения крови от продуктов азотистого обмена с помощью специальных аппаратов) – при развитии почечной недостаточности.
- Трансплантация почек – при неэффективности вышеперечисленных методов лечения и развитии почечной недостаточности.
Диета и питьевой режим
При дисметаболической нефропатии из рациона ребенка исключаются продукты, богатые содержанием метеонина, пуриновых оснований, щавелевой кислоты и серосодержащих аминокислот.
Повышение тенденции к выздоровлению показывает капустно-картофельная диета или программа питания на основе молочных и растительных продуктов.
При лечении патологии важно ограничить потребление ребенком фосфора. Из рациона ребенка в период диеты исключаются следующие продукты питания:
- мясные бульоны;
- курица;

субпродукты;
консервы;
творог;
щавель;
цитрусовые;
рыба;
свекла;
шпинат;
морковь;
шоколад;
горох;
фасоль;
кислые фрукты;
яйца;
бобы.
Питьевой режим при дисметаболической нефропатии у детей подразумевает не только исключение обезвоживания организма, но и употребление минеральных вод.
Благодаря соблюдению такого правила можно ускорить процесс выведения солей и нормализовать обменные процессы.
В качестве напитков в рационе ребенка должны присутствовать свежевыжатые соки (яблоко, тыква), компоты из сухофруктов, брусничный морс или травяные чаи. Суточная норма жидкости для детей составляет минимум два литра.
В меню ребенка обязательно должны присутствовать следующие продукты:
- капуста;
- картофель;
- чернослив;
- груши;
- курага;

арбуз;
бананы;
фруктовое желе;
кабачки;
говядина;
рис;
макароны;
овсяная крупа.
Чем опасна водянка яичка у мальчика? Читайте об этом тут.
Лікування
В основі лікування дисметаболічної нефропатії лежить регулярне дотримання дієти (табл. 2–4), що включає раціональне змішане харчування, залежно від типу кристалурії, і виключає функціональне навантаження для активної частини нефрона — тубулярного апарату. Для збільшення діурезу призначається велика кількість рідини — 2 л/1,73 м2 поверхні тіла. У лікуванні дітей з дисметаболічними нефропатіями широко застосовуються фітопрепарати і збори лікарських рослин, що чинять літолітичну дію, покращують обмінні процеси, сприяють виведенню продуктів обміну не тільки через сечовидільну систему, але і через шлунково-кишковий тракт .
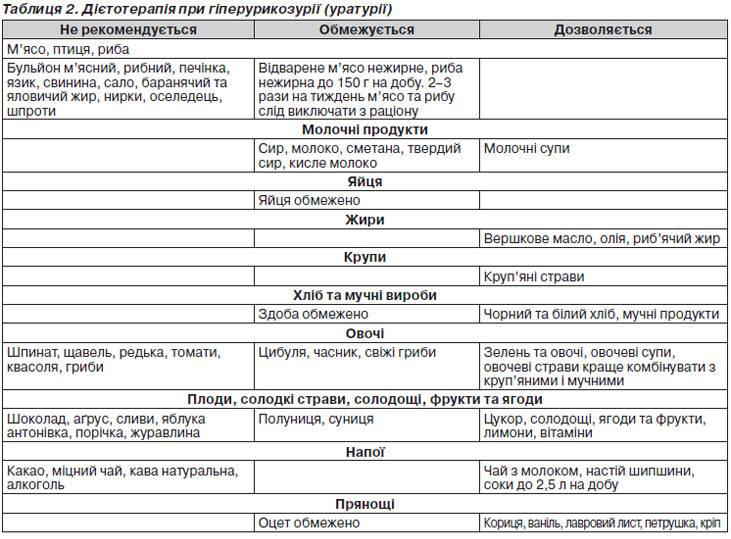
Фітопрепарати справляють комплексну дію: діуретичну, протизапальну, спазмолітичну, антиоксидантну, нефропротекторну та ін.
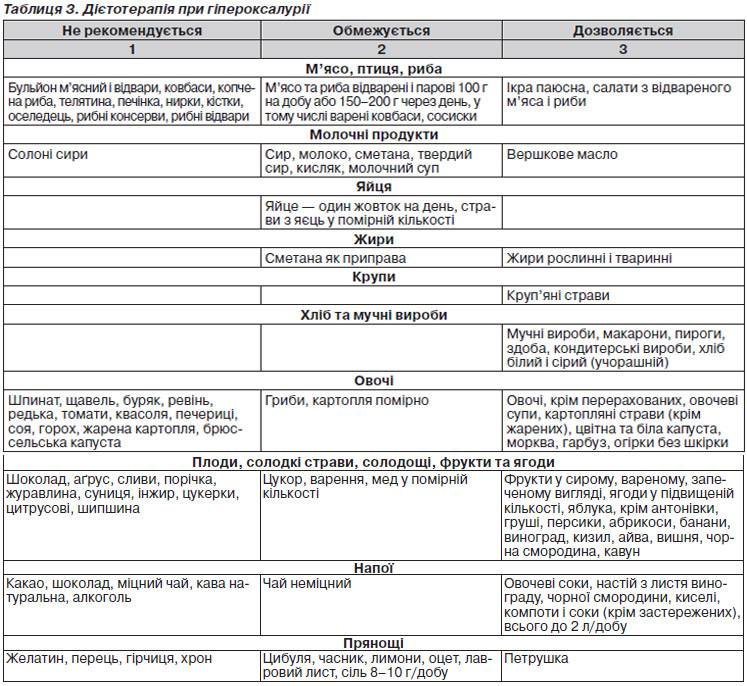
У терапії дисметаболічної нефропатії, крім дієтичних рекомендацій і застосування літолітичних препаратів, необхідно також застосовувати мембраностабілізатори і ферменти . Для усунення больового синдрому застосовуються спазмолітики та нестероїдні протизапальні препарати. Курс лікування триває 1–2 місяці.

При гіперурикозурії/гіперурикемії призначають:
— блемарен 1 табл. 3 р/добу під контролем рН сечі;
— канефрон (7–50 крап. 3 р/добу, 1 драже 3 р/добу);
— алопуринол 5 мг/кг/добу (рівень сечової кислоти в сироватці крові > 0,5 ммоль/л та відсутність ефекту від застосування дієтотерапії).
При гіпероксалурії призначають:
— уролесан 1 капс. 3 р/добу (5 мл 3 р/добу, 8–10 крапель 3 р/добу) 10 діб ферменти 1 др. 3 р. 10 діб канефрон 1 др. 3 р/добу 10 діб;
— часникові капсули 2 капс. 3 р/добу + уролесан 1 капс. 3 р/добу (5 мл 3 р/добу, 8–10 крапель 3 р/добу);
— піридоксин (В6) 1–3 мг/кг/добу, ортофосфати (2% розчин ксидифону 1 ч.л. 3 р/добу або омега-3 1–2 капс./добу).
При фосфатурії призначають:
— уролесан 1 капс. 3 р/добу (5 мл 3 р/добу, 8–10 крапель 3 р/добу) 10 діб ферменти 1 др. 3 р. 10 діб канефрон 1 др. 3 р/добу 10 діб;
— ортофосфати (2% розчин ксидифону 1 ч.л. 3 р/добу або омега-3 1–2 капс./добу + уролесан 1 капс. 3 р/добу (5 мл 3 р/добу, 8–10 крапель 3 р/добу);
— вітамін D3 (альфакальцидол, кальцитріол) 0,25–0,5 мкг/добу.
Что провоцирует / Причины Дисметаболической нефропатии у детей:
Причины дисметаболической нефропатии у ребенка:
– инфекции мочевыводящих путей
– нарушения обмена веществ (щавелевой кислоты, кальция, фосфатов, цистина, мочевой кислоты)
– эндокринные болезни
– застой мочи
– онкологические проблемы
– болезни ЖКТ (лямблиоз, глисты)
– лучевая терапия
– влияние некоторых лекарств
Причины оксалурии:
- повышенное поступление оксалатов с пищей
- наследственные дефекты некоторых ферментов
- перенесенные операции на кишечнике
- воспалительные заболевания кишечника
- язвенный колит
- болезнь Крона
- избыточное потребление аскорбиновой кислоты
- дефицит витамина В6
Причины уратурии у детей:
- повышенное потребление мясных продуктов
- наследственные причины (дефект почечных канальцев, усиленные обмен пуринов)
- длительный прием фуросемида
- лечение химиопрепаратами
Две группы предрасполагающих факторов:
– экзогенные
– эндогенные
Экзогенные факторы:
- питьевая вода высокой жесткости
- сухой и жаркий климат
- содержание микро- и макроэлементов во внешней среде (избыток кальция, недостаток магния и пр.)
- уровень солнечной радиации
- гипервитаминоз D
- дефицит витаминов А, В6, РР
- избыточное употребление продуктов с высоким содержанием пуринов, белка, щавелевой кислоты
- недостаточность питьевого режима
- недостаточное употребление продуктов с ненасыщенными жирными кислотами
- прием алкогольных напитков
- частое посещение сауны
- прием диуретиков, сульфаниламидов, цитостатиков
Эндогенные факторы:
- воспалительные процессы в почках и по ходу мочевых путей
- врожденные аномалии почек и мочевыводящих путей
- повышенные потери воды при экстраренальных потерях, физических нагрузках высокой интенсивности
- нарушение водно-солевого обмена при гиперпаратиреозе
- наследственные варианты нарушения обмена веществ
- увеличение всасывания кальция и оксалатов при повышенной проницаемости кишечной стенки
- нарушение обмена кальция у пациентов, лечение которых включает длительный постельный режим
Симптомы дисметаболической нефропатии
Клинические проявления дисметаболической нефропатии не специфичны. Поэтому на основании симптомов заболевания диагноз поставить невозможно. Патологические изменения в мочевом осадке выявляют случайно при диспансерном наблюдении в возрасте 3 — 5 лет.
Родители могут заметить жёлтый налёт на поверхности горшка, который без усилий не отмывается.
Одновременно у некоторых пациентов могут присутствовать симптомы интоксикации (головная боль, слабость, вялость, снижение аппетита). Но такие проявления слабо выражены.
Иногда можно наблюдать снижение артериального давления, а также повышение массы тела. Типичная клиническая картина, характерная для заболеваний почек, отсутствует.
Возможно уменьшение объёма выделяемой мочи за сутки, при этом никогда не наблюдается появление отёков. Вследствие того, что диурез снижается, моча приобретает более концентрированный цвет и мутный характер.
В соответствие с видом нефропатии, клинические проявления могут также различаться
Важно знать некоторые особенности, характерные для той или иной формы обменных нарушений
Особенности оскалатной нефропатии
При оксалатной нефропатии нередко наблюдается болевой синдром в области живота. Маленькие пациенты не могут с точностью определить локализацию боли. Появляются болезненные ощущения при мочеиспускании.
Особенности уратной нефропатии
Уратные нефропатии также характеризуются появлением абдоминальных болей, которые трудно локализовать. А также могут наблюдаться болезненные ощущения в области поясницы, издалека напоминающие почечную колику. Объём мочи за сутки снижается.
Суть патологического процесса
Если говорить о болезнях, которые врачи-педиатры регулярно встречают в своей практике, каждый третий ребёнок, к сожалению, страдает обменными нарушениями мочевыделительной системы. Следует отметить, что речь не идёт об отдельной единице в нозологии. Это комплексный синдром, состоящий из большой группы нефропатических отклонений, имеющих разные этиологию и патогенез:
- Е79 — нарушение пуринного обмена;
- Е74.8 — оксалурии и оксалозы;
- Е83.8 — другие минерально-обменные нарушения.
Все эти заболевания объединяет то, что они сопровождаются обменными нарушениями. В моче появляется кристаллический осадок, что приводит к повреждению паренхиматозной структуры почек и других отделов системы мочевыделения.
В нормальном состоянии моча — это раствор солей, перенасыщенный разными составляющими. Вещества, обладающие дисперсионными функциями, поддерживают жидкость в состоянии динамического равновесия. Когда в мочеполовой системе начинают образовываться кристаллы, это равновесие нарушается, стирая грань между защитными и повреждающими видами факторов.
Что касается факторов, которые способствуют развитию заболевания, они бывают экзогенными (внутренними) и эндогенными (внешними).
Среди внешних факторов наиболее часто выделяют:
- проживание в условиях сухого и жаркого климата;
- состав воды для питья (как правило, она очень жёсткая);
- высокий уровень радиации на Солнце;
- недостаток в организме одних веществ (например, йода и магния);
- избыток в организме других веществ (например, кальция или стронция);
- нарушения в питании (витаминный дефицит либо, наоборот, гипервитаминоз Д), злоупотребление белковыми продуктами, недостаток питья и т.д.;
- побочные действия лекарственных препаратов (диуретических средств, антибиотиков, цитостатиков и сульфаниламидов).
К внутренним факторам относят:
- врождённые патологии системы мочевыделения (особенно те, которые выражаются в нарушении мочевого оттока);
- воспалительные заболевания почек и мочевых путей;
- экстремальную потерю жидкости организмом при любой болезни или нагрузке;
- нарушение кальциевого обмена;
- длительный постельный режим или обездвиживание;
- повышенный уровень всасывания оксалатов либо кальция в условиях, когда стенки кишечника становятся высокопроницаемыми. Это бывает при пищевых аллергиях, воспалениях любого отдела кишечника и серьёзных обменных нарушениях.
Кроме того, немаловажную роль в развитии патологического процесса играют и защитные факторы — вещества, удерживающие соли в виде раствора. Отчасти они находятся в кровяной плазме и являются «исходным материалом» для фильтрации первичной и окончательной мочи. Их секретирует эпителий канальцев почек.
Величина коллоидных компонентов мочи зависит от биологически активных веществ: трипсин, катепсины, пепсин и т.д. Их функция тесно связана с кислотными средами и действием веществ ингибиторного и активаторного типов. Если защитных факторов в организме недостаёт, предрасполагающие превалируют, а преморбидный фон сопровождается инфекционными заболеваниями или травмами, в мочевыводящей системе начинают образовываться кристаллы, в худшем случае — камни.
Местами отложения кристаллов, как правило, являются собирательные трубочки, межтканевое пространство и канальцы почек. Формирование кристаллов приводит к развитию сложного воспалительного процесса иммунокомплексного характера. Его следующая стадия — вторичное поражение клеток почек — нефронов.
Уровень поражения почечных клеток может быть различным, и от этого напрямую зависит клиническая картина заболевания. Среди нефропатий различают:
- острую почечную недостаточность (ОПН);
- тубуло-интерстициальные нефриты;
- уролитиазы;
- диатезы мочекислого типа;
- нефропатию с бессимптомным течением.
Независимо от того, какой вариант течения болезни имеется у пациента, обменные нарушения заканчиваются фиброзным разрастанием почечных тканей. Кальциевых обмен ухудшается, вследствие чего происходит сбой в концентрационной работе почек.
Диагностика и лечение нефропатии
Чтобы избежать негативных последствий развития нефропатии, необходимо своевременно обращаться к врачу. В тех случаях, когда нефропатия возникает на фоне диабетических или онкологических заболеваний, её появление могут выявить при регулярных обследованиях на основании анализов крови и мочи. Признаками нефропатии являются протеинурия (белок в моче), увеличение плотности мочи и др.
Что же касается тех, кто подвергается риску развития нефропатии вследствие токсических отравлений, радиационного облучения и т.д., то им необходимо помнить о риске возникновения подобных проблем и своевременно обследоваться на предмет выявления возможных негативных последствий.
Беременные женщины также должны следить за своим состоянием – нефропатия может развиться вследствие сильного токсикоза.
Лечение нефропатии осуществляется, как правило, медикаментозным путем в условиях стационара.
Основной задачей при этом является купирование развития почечной недостаточности.
При своевременной медицинской помощи нефропатия полностью излечима, и функции почек могут быть восстановлены.
Важно учитывать, что наиболее эффективным противодействием развитию нефропатии является устранение вызвавших её причин, либо их должная профилактика. Всё это требует внимания высокопрофессиональных опытных специалистов
Всё это требует внимания высокопрофессиональных опытных специалистов.
В клинике «МедикСити» к вашим услугам опытные врачи-терапевты, врачи-нефрологи, врачи-иммунологи и другие специалисты, в распоряжении которых первоклассная, оснащённая самым современным оборудованием лечебно-диагностическая база, уникальные методики диагностики и лечения заболеваний урологических, нефрологических и других профилей.
Материал подготовлен при участии специалиста:
Препарат Креон® 25000 при хроническом панкреатите
Узнать больше
Снижение функции поджелудочной железы неминуемо приводит к нехватке пищеварительных ферментов в организме, так называемой ферментной недостаточности. В результате страдает качество пищеварения, и организм недополучает необходимую энергию и питательные вещества для полноценной жизнедеятельности. Креон разработан специально для восполнения нехватки собственных ферментов через доставку их извне и относится к группе ферментных препаратов. В состав препарата входят ферменты, идентичные тем, что вырабатывает поджелудочная железа. Ключевой особенностью является то, что действующее вещество Креон представляет собой маленькие частицы – минимикросферы, которые собраны в капсулу. Дело в том, что наука более 100 лет изучает ферментные препараты с целью повышения их эффективности. На сегодняшний момент научные достижения говорят о том, что наиболее точно воссоздавать естественный процесс пищеварения могут препараты с частицами, размер которых не превышает 2мм4,5. Более того, научно доказано, что чем мельче частицы препарата, тем он может быть эффективнее4,6.
Креон – единственный препарат, капсула которого содержит сотни мелких частиц – минимикросфер7. Их размер не превышает 2мм, который зафиксирован как рекомендованный в мировых и российских научных работах4,5,6.