Диагностика
Диагностирование у взрослых начинается со сдачи общего анализа мочи и крови, после чего специалист берет мазок для бактериального посева.
Помните! Это позволяет вызвать патогенную культуру, вызвавшую воспалительные процессы, и назначить антибактериальное или противовирусное лечение.
Далее обязательно выполняется риноскопия, которая нужна для исключения заболеваний, связанных с аномалиями в строении носа.
Иногда такие нарушения могут вызвать дакриоцистит, и в этих случаях нередко необходимо хирургическое вмешательство.
Обязательно проводят канальцевую пробу, в ходе выполнения которой в глаза пациента закапывают красящий раствор колларгол.
После такой инстилляции наблюдают за глазным яблоком пациента с целью определить, уходит ли это вещество в канальцы. Если этого не происходит – это говорит об их закупорке.
Лечение
Чем быстрее начать лечение – тем благоприятнее прогнозы.
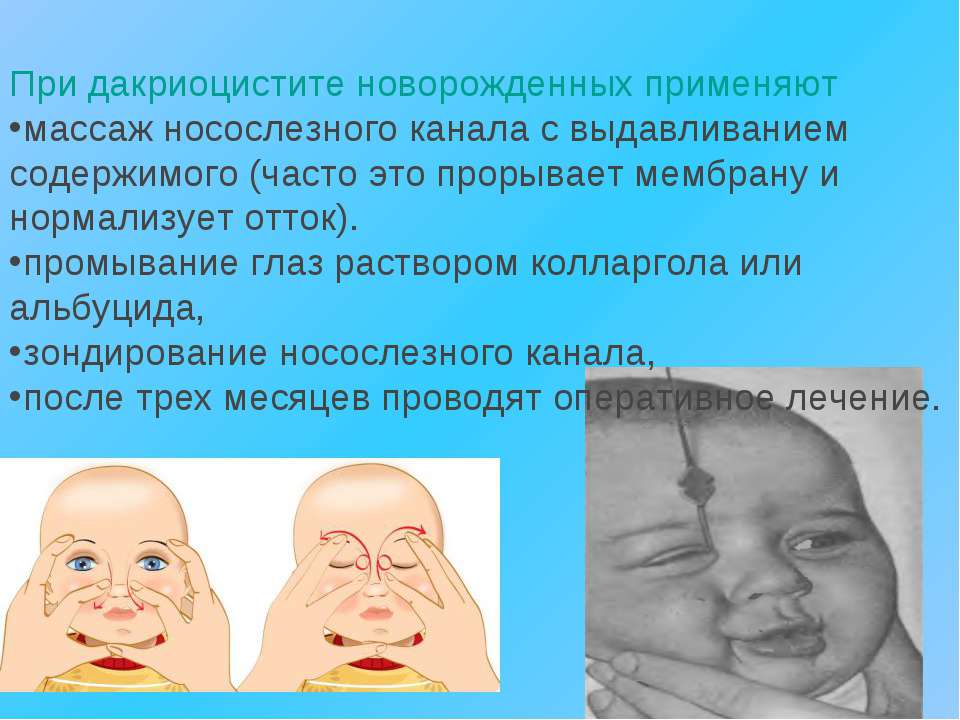
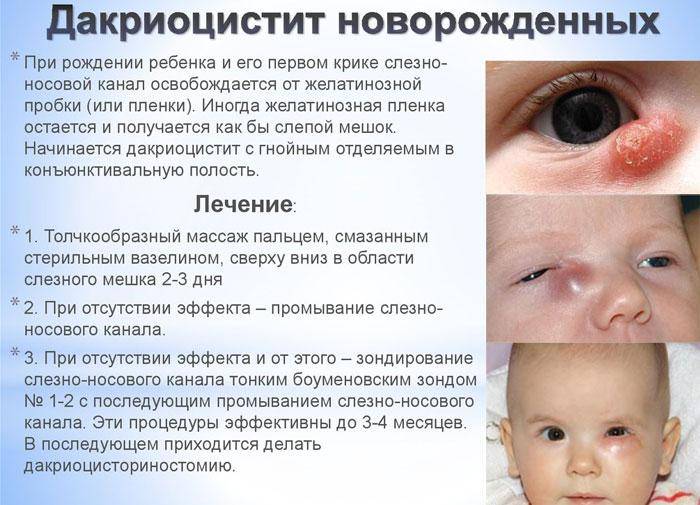
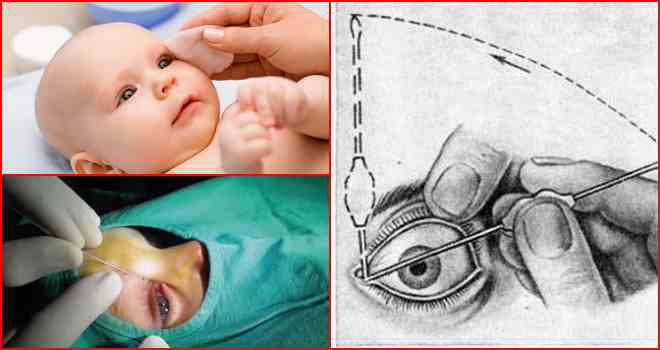
Избавиться от дакриоцистита проще всего при комплексном подходе, который предполагает медикаментозную терапию, а также массажные процедуры и регулярные промывания.
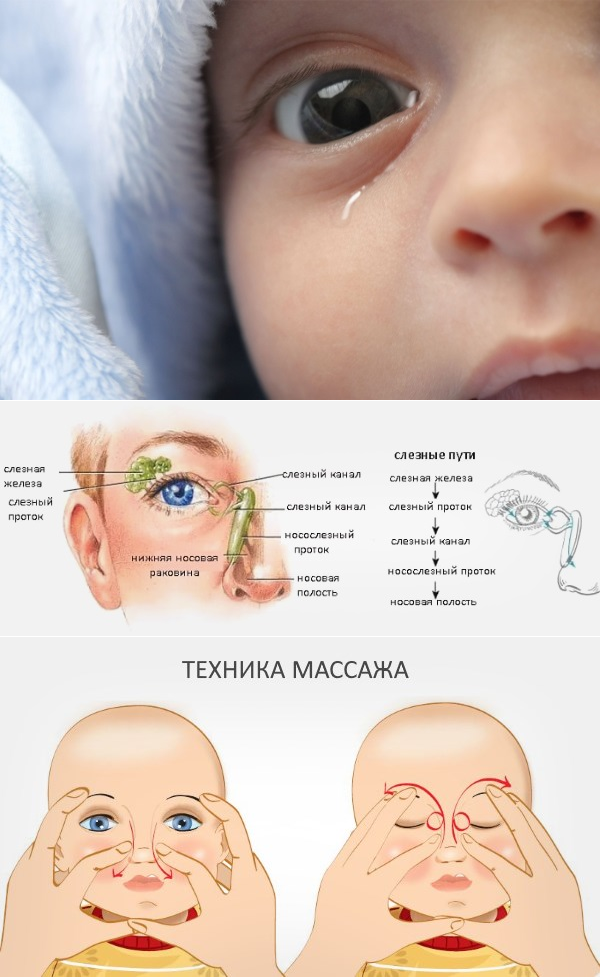
Массаж при дакриоцистите у новорожденных
 На ранних стадиях этот способ может оказаться единственным необходимым для устранения проблемы.
На ранних стадиях этот способ может оказаться единственным необходимым для устранения проблемы.
Техника массажа достаточно простая, и педиатры при постановке диагноза «дакриоцистит» обучают этим нехитрым манипуляциям родителей всего за несколько минут.
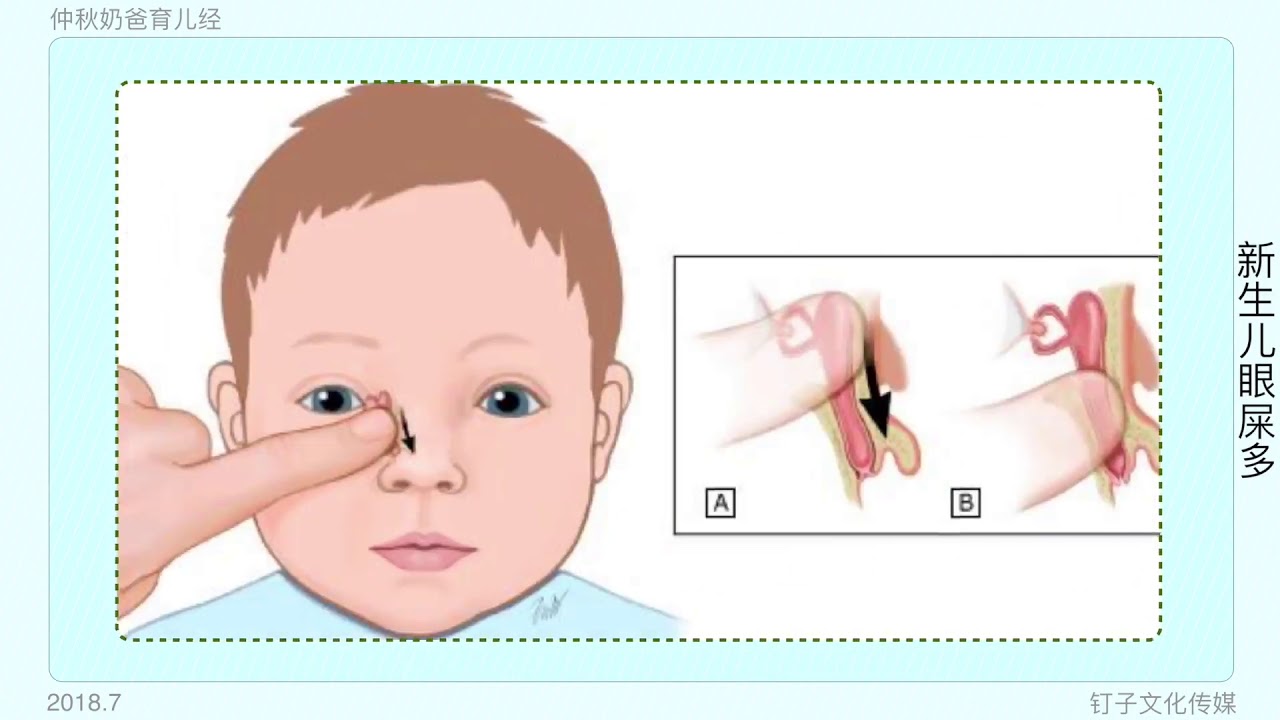
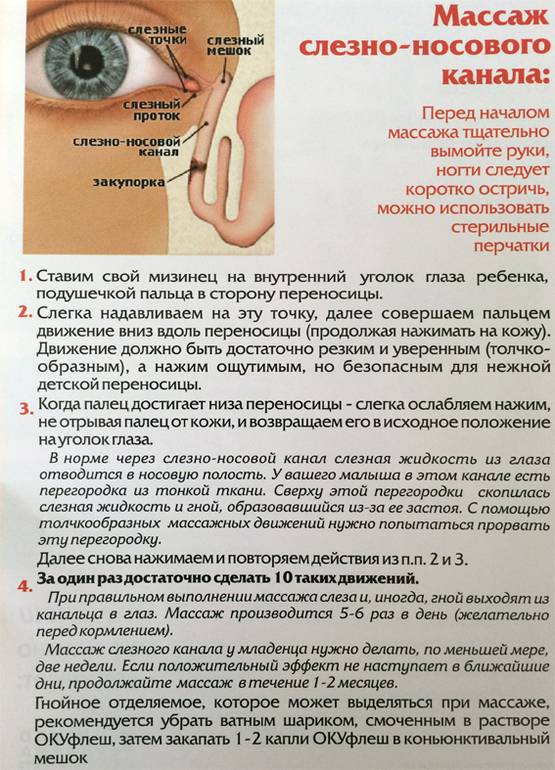
Достаточно установить указательный палец на внутренний уголок глаза ребенка, и нажав на нее, провести пальцем к внешнему уголку, параллельно совершая такие же несильные периодичные нажатия (движение выполняется по нижней части глаза, по нижнему веку и ведет к носу).
По мере приближения к внутреннему уголку движения должны быть менее интенсивными.
Стоит отметить! Повторить такую процедуру необходимо как минимум пять раз за один подход, подходов за один день можно сделать три-четыре.
На видео вы увидите как правильно делать массаж глаз грудничку при дакриоцистите:
Капли и медикаментозное лечение
Перед применением назначаемых специалистом медикаментозных препаратов ребенку необходимо промыть область конъюнктивы.
Для новорожденных лучше всего использовать фурацилиновый раствор или отвар ромашки.
В растворе смачивают марлю или ватный диск и аккуратно проводят вдоль разреза глаз, устраняя уже выделившийся гной.
 Из медикаментов при дакриоцистите в основном назначают антибиотики.
Из медикаментов при дакриоцистите в основном назначают антибиотики.
Но их вид напрямую зависит от выявленного возбудителя, так как разные микроорганизмы по-разному реагируют на такие препараты.
Учитывая, что в основном при дакриоцистите в слезных канальцах развиваются стрептококки, стафилококки и синегнойная палочка, в данном случае лучше всего подойдут вигамокс или тобрекс.
Возможно назначение препарата в виде капель альбуцида, но его применяют в крайнем случае, так как он может вызывать жжение и вдобавок кристаллизоваться на выходах каналов, а это может только затруднить отток жидкости.
Хорошо подойдет новорожденным препарат витабакт, который не взаимодействует с другими средствами и может использоваться для комплексного лечения.
Главное – помнить, что при использовании нескольких лекарств интервал между их введением должен составлять как минимум 15 минут.
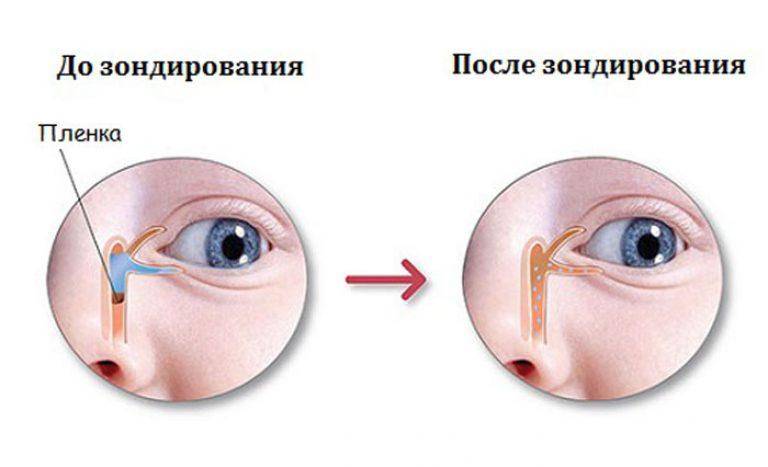
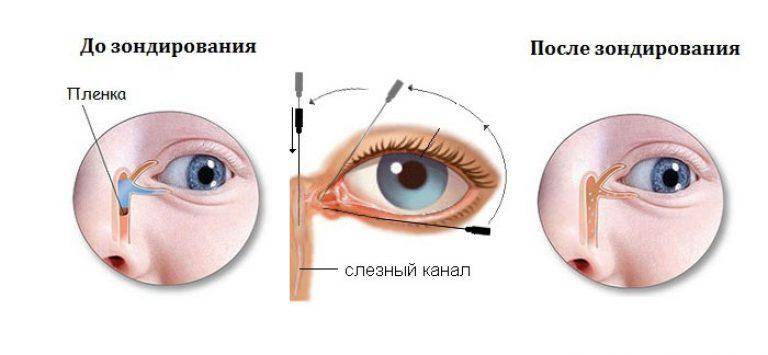
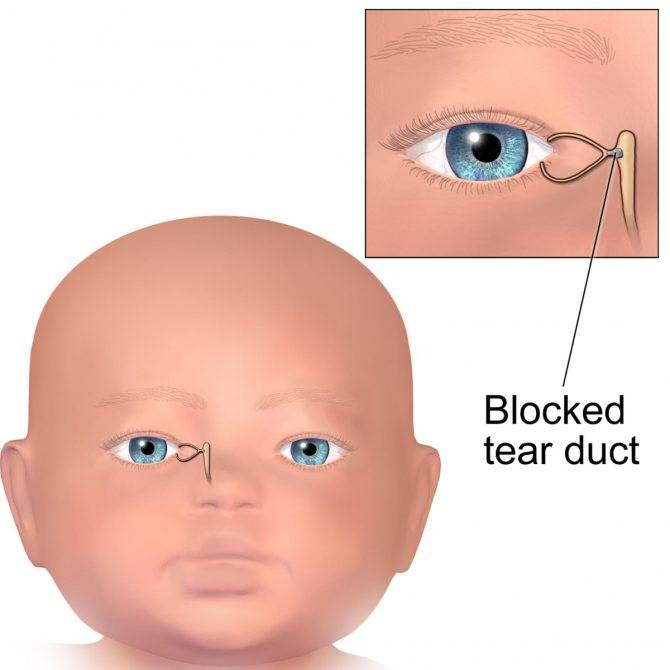
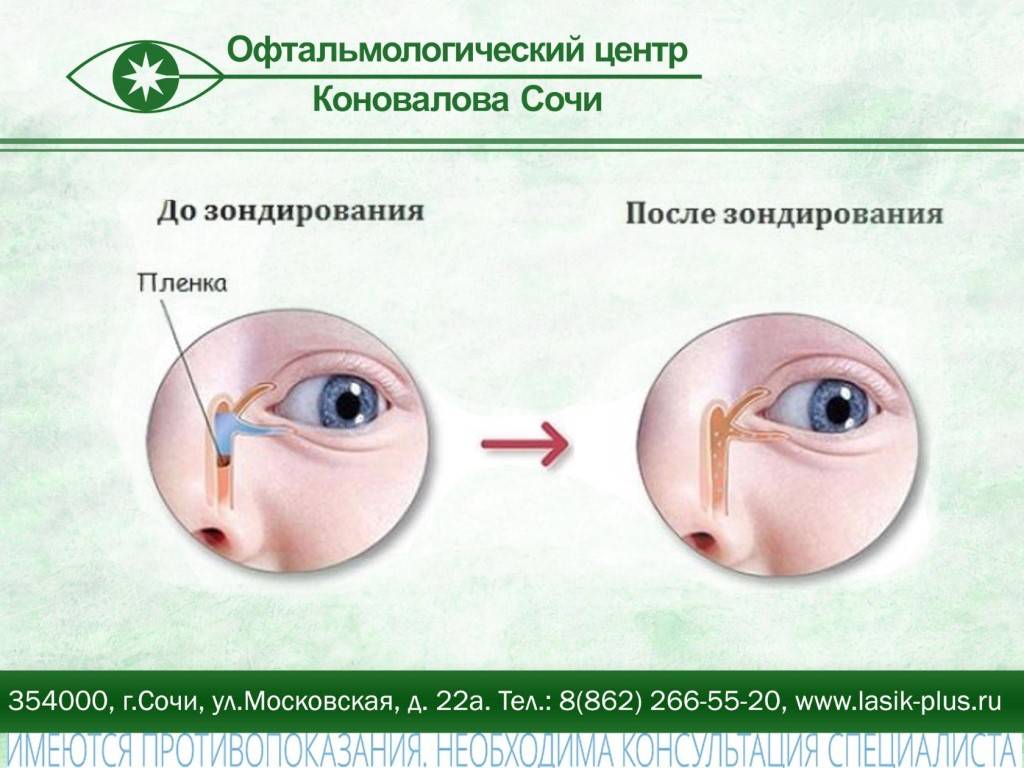
Помните! Массаж и офтальмологические медикаментозные средства не всегда дают результат, и если спустя максимум неделю никакого эффекта не видно – новорожденным выполняют зондирование слезных путей.
В этом случае неустраненная пленка разрывается с помощью специального зонда, им же выполняется прочистка слезных канальцев.
Чаще всего достаточно однократного выполнения этой процедуры, но иногда необходим повторный сеанс (крайне редко процедуру требуется повторить многократно).
Профилактика
Полностью предупредить развитие дакриоцистита новорожденных невозможно. Его необходимо своевременно выявить с помощью диагностических тестов. Если устранить состояние на начальных этапах, это предотвратит развитие абсцесса и флегмоны.
Чтобы избежать закупорки носослезного канала у младенца после рождения, родителям необходимо полностью соблюдать правила гигиены. Если осуществляется прикосновение к глазам, перед этим требуется тщательно вымыть руки с антибактериальным мылом. В остальном методы профилактики сводятся к тому, чтобы выявить состояние на ранних этапах.
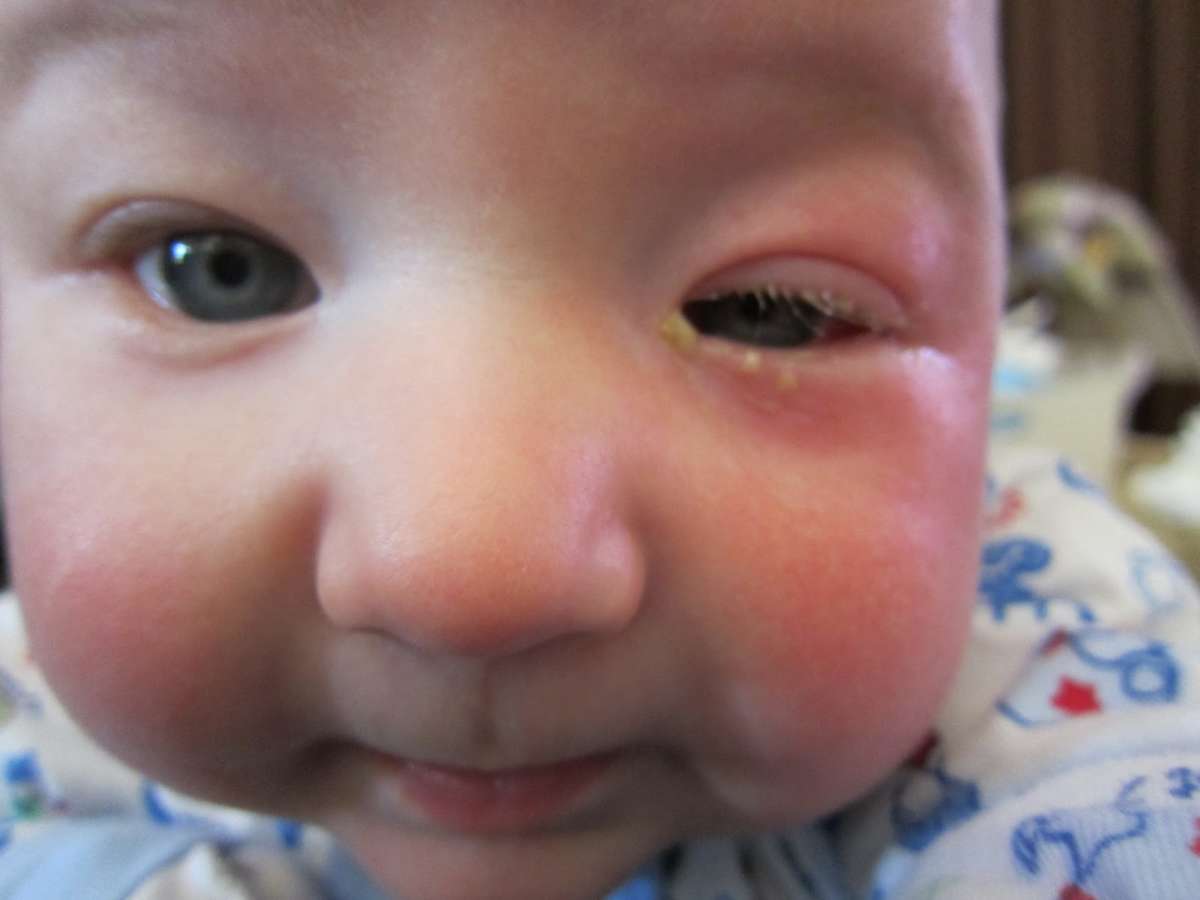
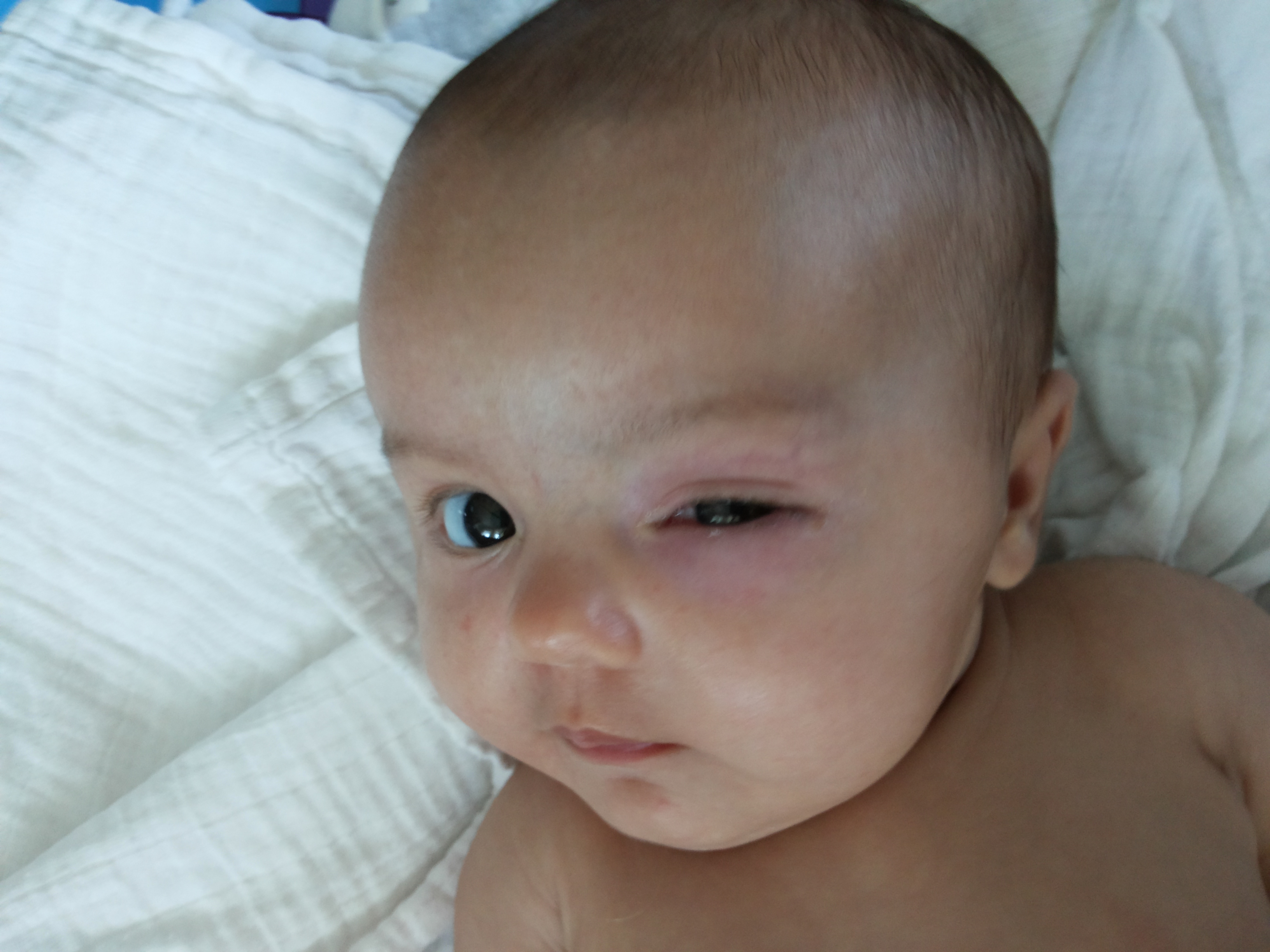
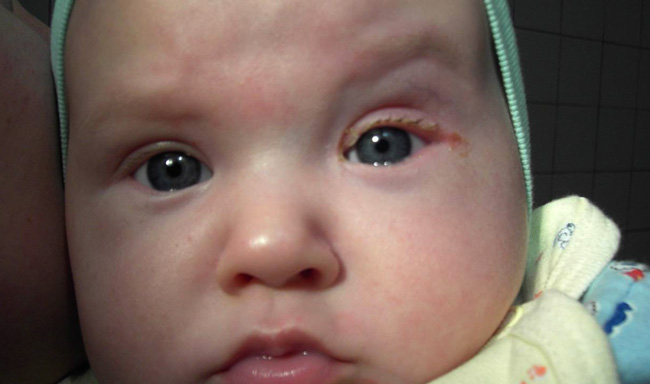
Симптомы у малыша
Существуют характерные клинические симптомы заболевания, по которым врач сразу может предположить болезнь:
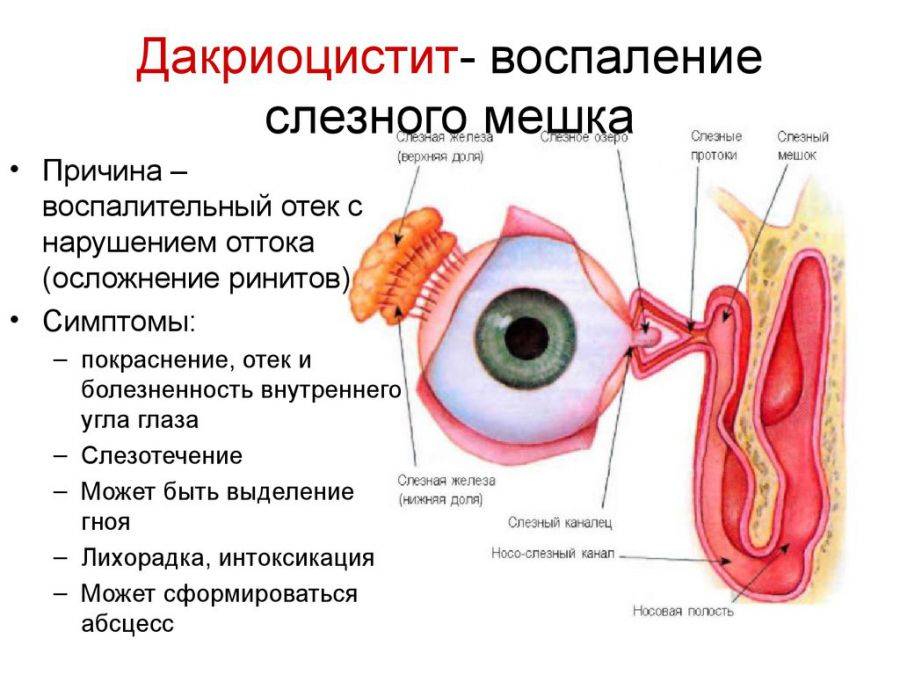
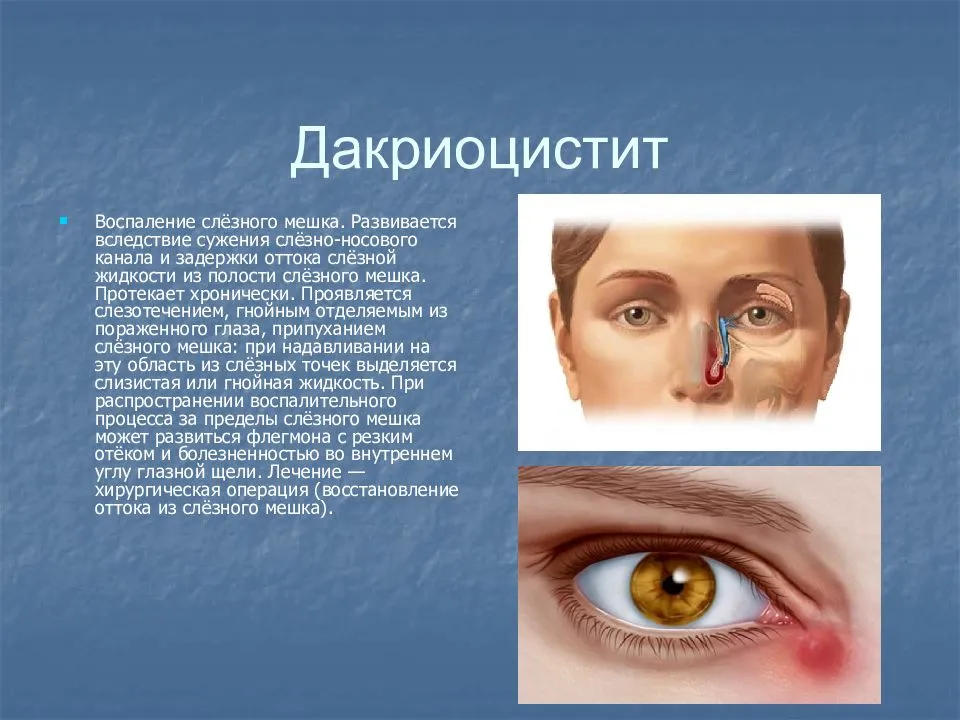
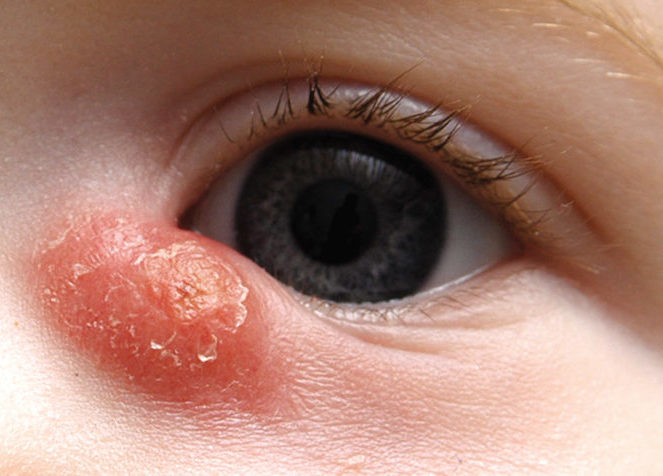
- покраснение и воспаление поверхностных тканей в области слезного мешка;
- постоянное истекание слезной жидкости, даже при отсутствии плача;
- во время надавливания на внутренний угол глаза может выделяться слезная жидкость или гнойный секрет;
- покраснение внутреннего угла глаза, в особенности в области слезного канала, конъюнктивальной оболочки;
- постепенно образуется воспалительное состояние век, конъюнктивы, роговицы, появляются язвы с бельмом при отсутствии терапии;
- ребенок ощущает болезненность, поэтому часто плачет, становится беспокойным, теряет спокойный сон;
- если заболевание протекает в острой форме, обнаруживается сильное покраснение, отечность век, сужение глаз, повышение температуры тела;
- когда образуется хроническая форма заболевания, кожа над слезным мешком желтеет, это свидетельствует об образовании внутреннего абсцесса, который может открыться в любой момент.
 Симптомы довольно специфичны для заболевания, поэтому возможно их обнаружение даже в роддоме.
Симптомы довольно специфичны для заболевания, поэтому возможно их обнаружение даже в роддоме.
Диагностика в клинике
При наличии описанной выше симптоматики и подозрений на развитие ЗНК, следует провести диагностику для подтверждения диагноза или его исключения. На начальном этапе проводится расширенный объективный осмотр, который состоит из следующих этапов:
- Анализ области локализации слезной железы и статуса верхнего века
. - Пальпация обоих век, придавливание пальцами на верхний орбитальный край.
- Лёгкое простукивание зоны придаточных пазух носа.
- Выявление плотности применения каждого века к наружной оболочке глазного яблока.
С целью установления статуса слезных точек проводят следующие манипуляции:
- Визуальный осмотр.
- Оценка плотности прилегания к органу зрения.
- Анализ уровня их проникновения в слезное озерцо.
- Определение состояния после того, как нижнее веко было оттянуто.
Для того чтобы определить область локализации слезного мешка в рамках диагностики закупорки слезно носового канала, специалист:
- определяет, является расположение нормальным или абнормальным;
- пальпирует внутренний угол органа зрения;
- дает оценку прилегающим кожным покровам.
Также офтальмолог может примерить функциональную методику быстрой диагностики, в ходе которой происходит надавливание на слезный мешок. Появление при этом небольшого объёма жидкости из слезных точек сигнализирует о нормальной проходимости выходящих трактов.
Но для постановки точного диагноза, что позволит назначить эффективное лечение непроходимости носослезного канала, требуются функциональные пробы. В их основе лежит закапывание в глазное яблоко красителя с одновременным введением в носовой проход ватного тампона. Благодаря методике офтальмолог получает возможность дать объективную оценку времени, которое понадобится на то, чтобы индикатор, находящийся в конъюнктивном мешке, попал в нижний отдел носового хода.
При невозможности поставить точный диагноз с использованием описанных выше методов врач может назначить проведение:
- Компьютерной томографии.
- Зондирования слезных путей.
- Рентгенконтрастирования слезоотводящих путей и т.д.
Обследование
Диагноз дакриоцистита выставляет врач-офтальмолог. На приеме доктор беседует с пациентом – собирает жалобы и анамнез, выясняет, как давно беспокоят симптомы, какие имеются сопутствующие заболевания. Затем специалист производит наружный осмотр кожи век и слизистой, а также биомикроскопию этих структур под увеличением. Выполняются функциональные пробы, которые в случае подтверждения диагноза показывают отсутствие оттока слезы в полость носа. При необходимости визуализации патологии назначаются лучевые методы.
Канальцевая (Веста) проба
В соответствующий носовой ход вводится ватный тампон. В глаз закапывают раствор колларгола. При нормальной проходимости слезных путей в течение 2 минут на вате появляются следы красителя. Если время окрашивания составляет 5-10 минут – в проходимости канала можно усомниться. Отрицательная проба Веста ставится в случае отсутствия следов колларгола на тампоне более 10 минут и свидетельствует о непроходимости слезных путей.
Зондирование и промывание слезоотводящих путей
Для уточнения уровня и протяженности поражения проводится диагностическое зондирование слезных каналов с последующим и промыванием. Если во время процедуры введения жидкости через одну слезную точку она струей вытекает через другую, а не через нос – значит канал непроходим.
Инстилляционная (флюоресцеиновая) проба
Проводится, чтобы вовремя диагностировать и начать лечение язвы роговицы – одного из грозных осложнений дакриоцистита. Участки повреждения, незаметные при осмотре, окрашиваются специальным красителем и становятся видимыми.
Инструментальные исследования
Контрастная рентгенография слезоотводящих путей (дакриоцистография) с р-ром йодолипола необходима для четкого представления об их строении, локализации зоны сужения или закупорки. В затруднительных случаях пациенту назначают спиральную компьютерную или магнитно-резонансную томографию.
Бактериологический посев
Если медикаментозное лечение острого воспаления не приносит результата, для выбора верной тактики антибиотикотерапии может быть рекомендован бактериологический посев биоматериала. В качестве последнего берут гнойное отделяемое из слезных точек.
Консультации смежных специалистов
С целью уточняющей диагностики пациент с дакриоциститом должен быть осмотрен ЛОР-врачом. По показаниям также назначаются консультации стоматолога или челюстно-лицевого хирурга, травматолога, невролога, нейрохирурга.
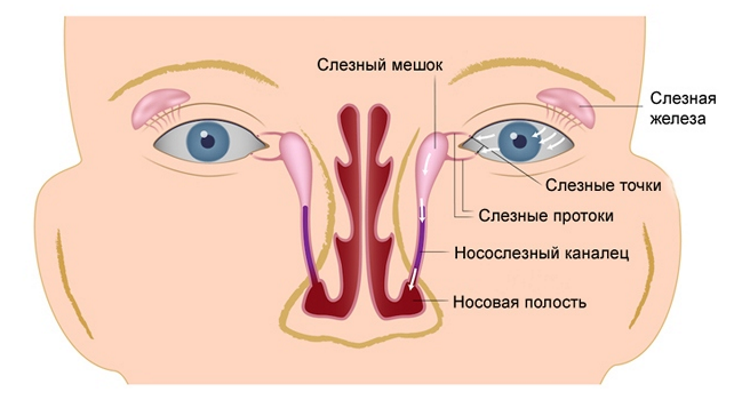
Виды дакриоцистита, причины его появления и развития
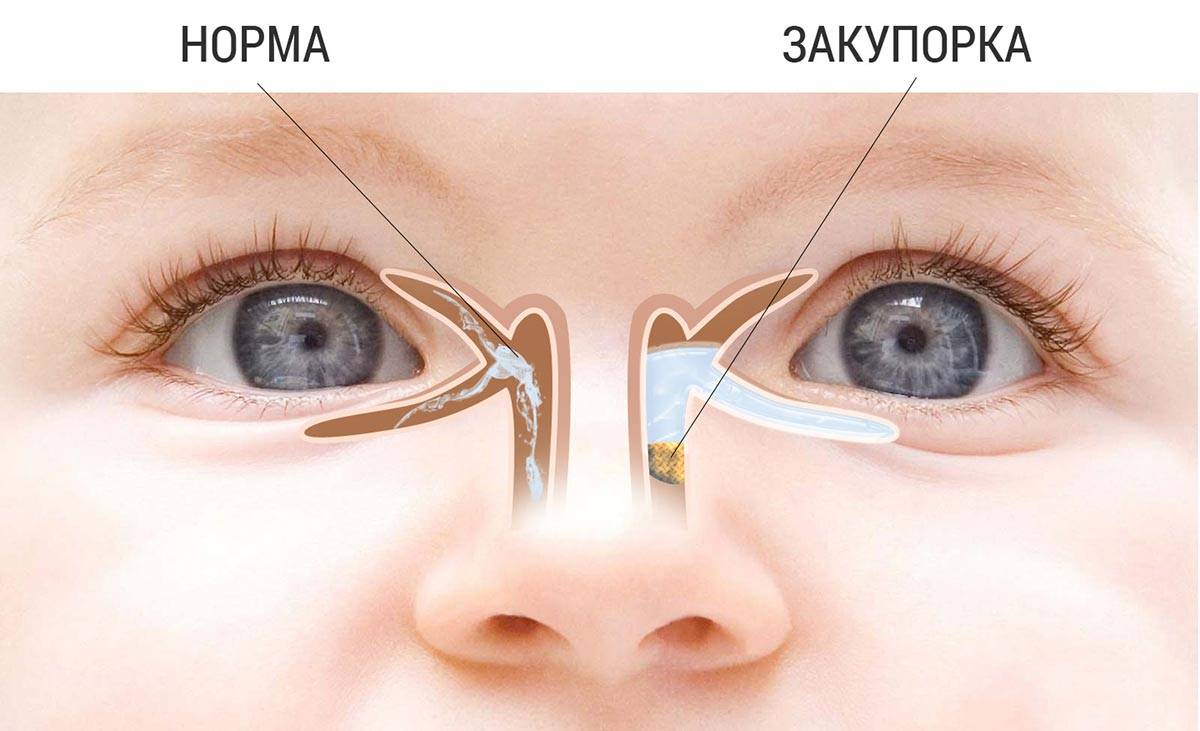
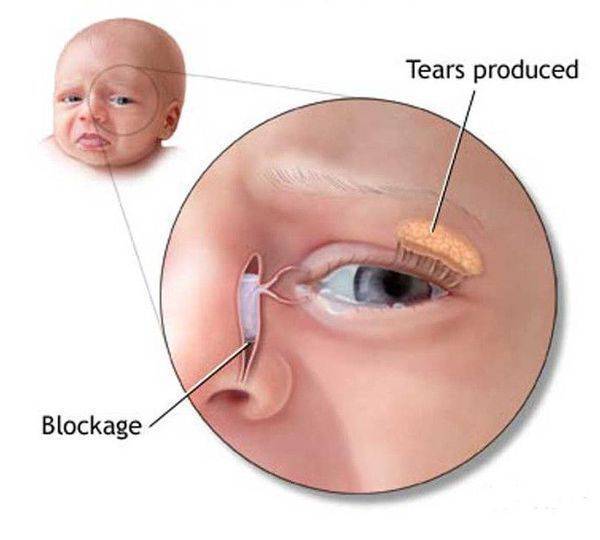
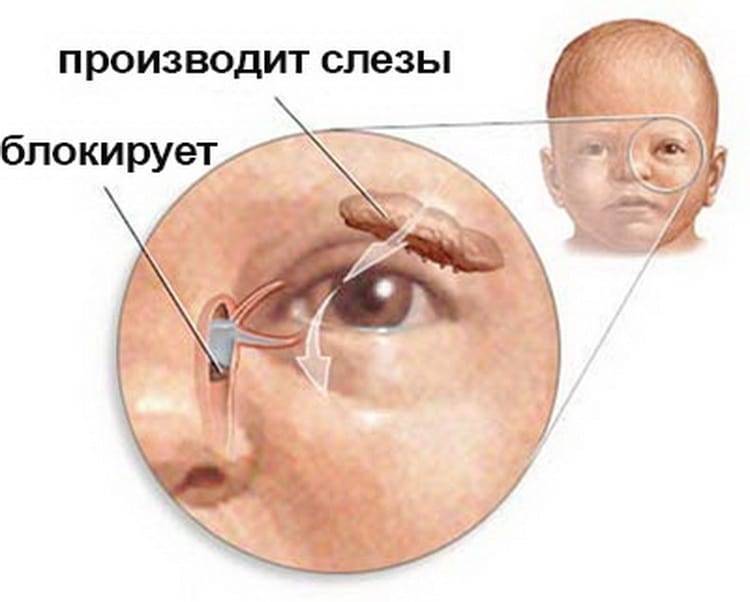
Воспаление слезного мешка развивается, когда появляется преграда на пути прохождения слез в слезно-носовом протоке. Здесь слезные пути очень узки, поэтому даже незначительное препятствие может вызвать их перекрытие. При блокировке канала содержимое скапливается в мешке и является благоприятной питательной средой для развития бактерий, что становится причиной инфекционного воспаления.
Дакриоцистит составляет 6–8 % из числа всех офтальмологических заболеваний. Чаще всего патология диагностируется у пациентов в возрасте 30–60 лет. Причем среди женщин больных в 7–8 раз больше, чем среди мужчин. Причина этого дисбаланса — более узкие слезные каналы, а также использование косметики для глаз. Вероятность заболеть дакриоциститом также возрастает у людей, которые:
- имеют сниженный иммунитет;
- страдают сахарным диабетом или аллергией;
- болеют дакриоциститом — хроническим воспалением слизистой слезных путей;
- работают на вредных производствах, где используются едкие и летучие вещества.
Различают несколько видов дакриоцистита:
Что надо знать о дакриоцистите
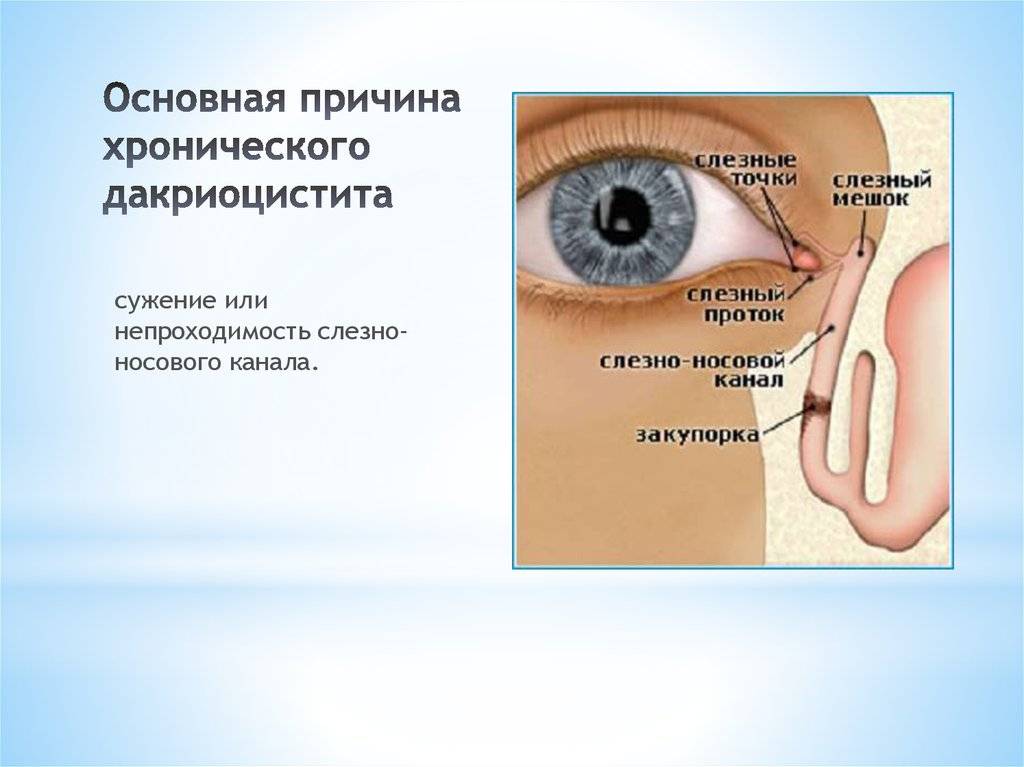
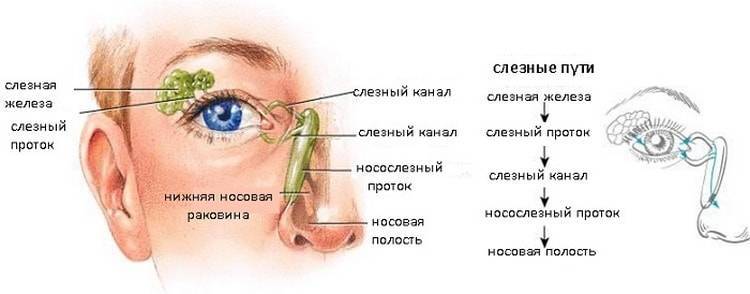
При дакриоцистите в слезной железе развивается воспалительный процесс инфекционной природы. Это заболевание может быть врожденным или приобретенным, и иметь острое или хроническое течение. Чаще подобное воспаление связано с закупоркой или сужением слезно-носового канала. При этом отток слезной жидкости нарушен, что способствует беспрепятственному размножению различной болезненной микрофлоры с последующим воспалением слизистой «слезного резервуара».
Чаще всего дакриоцистит возникает слева. Это связано с тем, что левый носослезный канал и слезная ямка расположены под меньшим углом. Органы слезоотводящей системы склонны к появлению воспалений из-за особенностей их расположения: их слизистая граничит со слизистой носа и конъюнктивы глаза.
Поскольку соседние со слезовыводящим аппаратом органы (нос, глаз) богаты различной микрофлорой, любой застой при оттоке слез элементарно вызывает дакриоцистит.
Кто же чаще всего сталкивается с воспалением слезных мешочков? Пик этого недуга характерен для младенческого возраста и людей 60-70 лет. Кроме того, известно о некоторых анатомических особенностях, способствующих заболеванию дакриоциститом. Доказано, например, что дакриоциститом чаще болеют люди с круглой (брахицефалической) формой черепа, и плоским носом. У таких людей имеется ряд особенностей строения носослезного канала и ямки, способствующих появлению в них воспаления.
Если у новорожденных появление дакриоцистита не имеет связи с каким-либо полом, то дакриоцистит у взрослых чаще бывает у женщин.
Определение угла косоглазия
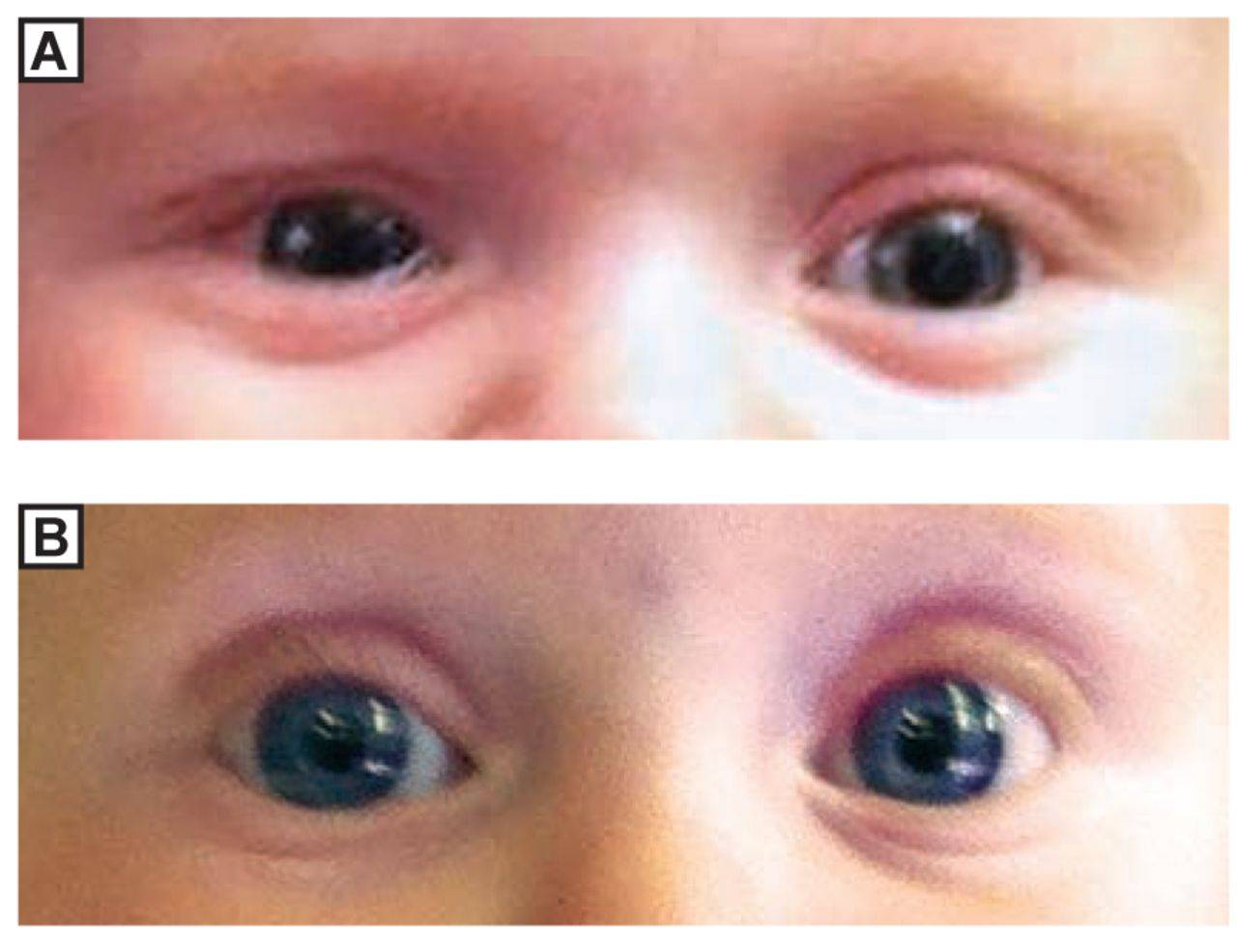
При формировании амблиопии на фоне косоглазия врач определяет угол косоглазия по Гиршбергу. Для этого ребенка просят посмотреть на офтальмоскоп, после чего врач фиксирует световые отблески. В норме блик проектируется на середине зрачка, но при косоглазии – на краю зрачка, в его пределах или за его пределами, что и определяет угол отклонения.
Определение характера зрительной фиксации — важнейшая диагностическая процедура при любой форме амблиопии, так как от зрительной фиксации зависит схема лечения.
Пройдите полное обследование зрения в глазной клинике «Леге Артис»
Пора исправить зрение!
Запись на прием по телефону:
8(804) 333-02-14
Звонок бесплатный
Возможные осложнения и последствия
Вероятность возникновения осложнений зависит от возраста пациента, запущенности состояния и точности выполнения рекомендаций и предписаний офтальмолога, особенностей ребенка. Так, после зондирования у детей первого года жизни неблагоприятные последствия возникают лишь в 10% случаев, в остальных 90% осложнений нет.
Через несколько дней после вмешательства при условии соблюдений рекомендаций глаза у детей перестают слезоточить и гноиться.
Возможные осложнения:
- повышенная слезоточивость после оперативного вмешательства;
- раздражение слизистой века;
- конъюнктивит;
- небольшой рубец после бужирования слезного канала, в будущем приводящий к повторной непроходимости;
- небольшой риск кровотечения и инфицирования, не смотря на безопасность операции, отсутствие надрезов и влияния на жизненно важные органы;
- выделение крови из носа;
- заложенность носа.
При возникновении осложнений нельзя заниматься самолечением, необходима консультация офтальмолога. Также посещение клиники требуется при следующих состояниях:
- повышение температуры;
- слабость, вялость, тошнота и рвота;
- непроходящее через 14 дней обильное слезоотделение;
- кровотечение, покраснение глаз;
- конъюнктивит, гнойные выделения из органа;
- нет слез при плаче.
Для предупреждения развития последствий, образования спаек и повторной непроходимости слезного канала важно своевременно использовать глазные капли и другие выписанные медикаменты, выполнять рекомендации врача и регулярно делать массаж. Также важно избегать заражения простудными заболеваниями в период реабилитации. Для этого не контактировать с больными, не посещать места скопления людей, ограничить нахождение в детском саду или школе
В послеоперационный период ребенок восприимчив к бактериальным и вирусным заболеваниям, что может привести к рецидиву и необходимости повторного зондирования
Для этого не контактировать с больными, не посещать места скопления людей, ограничить нахождение в детском саду или школе. В послеоперационный период ребенок восприимчив к бактериальным и вирусным заболеваниям, что может привести к рецидиву и необходимости повторного зондирования
Также важно избегать заражения простудными заболеваниями в период реабилитации. Для этого не контактировать с больными, не посещать места скопления людей, ограничить нахождение в детском саду или школе. В послеоперационный период ребенок восприимчив к бактериальным и вирусным заболеваниям, что может привести к рецидиву и необходимости повторного зондирования
В послеоперационный период ребенок восприимчив к бактериальным и вирусным заболеваниям, что может привести к рецидиву и необходимости повторного зондирования.
После операции нельзя тереть и прикасаться к глазам, за исключением промывания и массажа.
Лечение
Чем быстрее начать лечение – тем благоприятнее прогнозы.
Избавиться от дакриоцистита проще всего при комплексном подходе, который предполагает медикаментозную терапию, а также массажные процедуры и регулярные промывания.
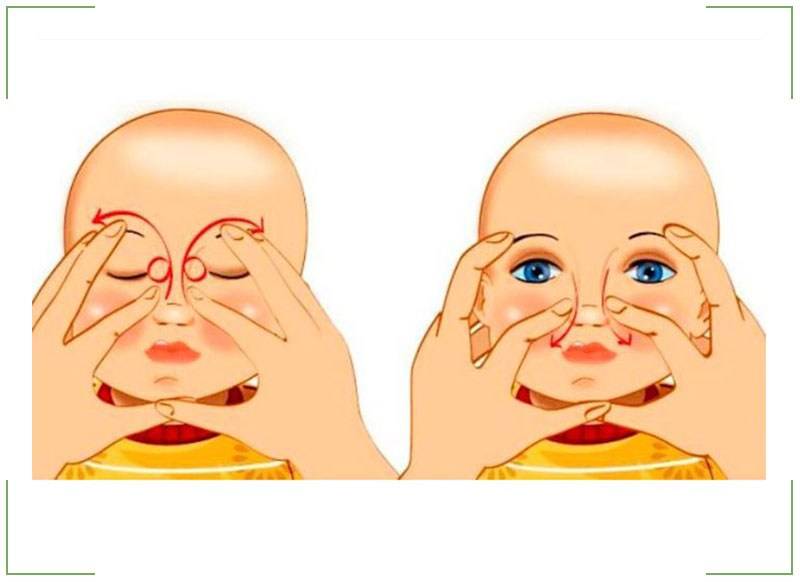
Массаж при дакриоцистите у новорожденных
Техника массажа достаточно простая, и педиатры при постановке диагноза «дакриоцистит» обучают этим нехитрым манипуляциям родителей всего за несколько минут.
Достаточно установить указательный палец на внутренний уголок глаза ребенка, и нажав на нее, провести пальцем к внешнему уголку, параллельно совершая такие же несильные периодичные нажатия (движение выполняется по нижней части глаза, по нижнему веку и ведет к носу).
По мере приближения к внутреннему уголку движения должны быть менее интенсивными.
Стоит отметить! Повторить такую процедуру необходимо как минимум пять раз за один подход, подходов за один день можно сделать три-четыре.
На видео вы увидите как правильно делать массаж глаз грудничку при дакриоцистите:
Капли и медикаментозное лечение
Перед применением назначаемых специалистом медикаментозных препаратов ребенку необходимо промыть область конъюнктивы.
Для новорожденных лучше всего использовать фурацилиновый раствор или отвар ромашки.
В растворе смачивают марлю или ватный диск и аккуратно проводят вдоль разреза глаз, устраняя уже выделившийся гной.
Из медикаментовназначают антибиотики.
Но их вид напрямую зависит от выявленного возбудителя, так как разные микроорганизмы по-разному реагируют на такие препараты.
Учитывая, что в основном при дакриоцистите в слезных канальцах развиваются стрептококки, стафилококки и синегнойная палочка, в данном случае лучше всего подойдут вигамокс или тобрекс.
Возможно назначение препарата в виде капель альбуцида, но его применяют в крайнем случае, так как он может вызывать жжение и вдобавок кристаллизоваться на выходах каналов, а это может только затруднить отток жидкости.
Хорошо подойдет новорожденным препарат витабакт, который не взаимодействует с другими средствами и может использоваться для комплексного лечения.
Главное – помнить, что при использовании нескольких лекарств интервал между их введением должен составлять как минимум 15 минут.
Помните! Массаж и офтальмологические медикаментозные средства не всегда дают результат, и если спустя максимум неделю никакого эффекта не видно – новорожденным выполняют зондирование слезных путей.
В этом случае неустраненная пленка разрывается с помощью специального зонда, им же выполняется прочистка слезных канальцев.
Чаще всего достаточно однократного выполнения этой процедуры, но иногда необходим повторный сеанс (крайне редко процедуру требуется повторить многократно).
Какие бывают симптомы дакриоцистита?
Симптомы дакриоцистита схожи со многими заболеваниями глаз, в частности, с коньюктивитом. Оба заболевания вызывают отечность и покраснение в области глаза, болевой синдром слезотечение. Отличие состоит в том, что:
- развитие дакриоцистита может приводить к появлению конъюнктивита (инфицирование прозрачной оболочки над белком глаза).
Устанавливать диагноз должен врач. Осложнения дакриоцистита могут причинять серьезный вред здоровью человека и часто приводят к:
- возникновению слезных свищей;
- орбитальному целлюлиту (инфицированию глазницы);
- развитию абсцесса головного мозга;
- менингиту;
- тромбозу кавернозного синуса;
- тяжелому синуситу;
- потере зрения.
Лечение
Очень часто взрослым и детям врачи предлагают стационарное лечение дакриоцистита. Методы лечения до и после размягчения инфильтрата различны.
До созревания инфильтрата часто используют терапевтические методы в виде:
- Физиопроцедур для ускорения созревания абсцесса (УВЧ терапию, сухое тепло области слезного мешка).
- Витаминотерапию.
- Вскрытие созревшего абсцесса.
После вскрытия инфильтрата терапевтические мероприятия заключаются в:
- Дренировании раны с промыванием антисептическими растворами (раствор фурацилина, перекиси водорода или диоксидина).
- Использовании в течение 7-10 дней антибиотиков широкого спектра действия внутрь или в виде инъекций (чаще пенициллинов или аминогликозидов), нередко в сочетании с сульфаниламидными препаратами.
- Местном использовании антибиотиков в виде закладывания мазей (тетрациклиновой, эритромициновой и др.) и закапывания антибактериальных капель (мирамистина, гентамицина, сульфацил-натрия, ципромеда и др.)
- В детской практике для лечения используют глазные капли с антибиотиками (тобрекс, вигамокс, витабакт, альбуцид).
- При выраженной интоксикации (чаще у детей) используют внутривенно капельно дезинтоксикационные растворы (в виде хлорида кальция, глюкозы, гемодеза с аскорбиновой кислотой, гексаметилентетрамина).
- Возможно оперативное лечение дакриоцистита после снятия острого воспаления (дакриоцисториностомия). При этом дренируют полость слезного мешка хирургическим путем. Этот метод используется в основном взрослым пациентам, которые страдают повторным воспалением слезного мешка с постоянными рецидивами. Изредка метод используется и в детской практике (при хронических формах дакриоцистита), требуя «ювелирной» техники от хирургов для сохранения полноценного зрения ребенку. Операция не проводится при острых формах недуга или при обострении с гнойными выделениями из слезного мешочка. Реабилитация после операции длится около месяца и включает местное использование промываний и закапываний антисептическими растворами.
- Использование в качестве оперативного лечения современные методы лазерной и эндоскопической дакриоцисториностомии. Эта малотравматичная операционная методика позволяют обойтись без видимого послеоперационного рубца. По показаниям подобный метод хирургического лечения используется для детей или новорожденных. При этом вместо скальпеля используется лазер, вмонтированный в эндоскоп.
По сравнению с традиционной операцией, лазерно-эндоскопический метод позволяет обойтись без стационарного лечения, общего обезболивания и послеоперационного кровотечения. Однако подобный вид вмешательства более дорогостоящий, а также показан и не всем пациентам.
При дакриоцистите пациентам запрещены использование многих мероприятий, связанных с контактом с роговицей (использование контактных линз, накладывание повязок, методов УЗИ, тонометрии и др.) Подобные методы могут приводить к образованию гнойных язв роговицы.
Какие методы лечения применяются, если консервативное лечение не подошло

Чем раньше вы начнете лечить гноящегося глаза, тем выше шансы обойтись только консервативным лечением, то есть промыванием, массажем и антибактериальными каплями.
Так, массаж помогает вылечить дакриоцистит у трети малышей в возрасте до двух месяцев и у пятой части – до четырех месяцев. Если же улучшения не наступает или состояние глаза ухудшилось, нужно обратиться к офтальмологу, чтобы скорректировать лечение. Следующий шаг в лечение дакриоцистита – это зондирование слезно-носового канала. Обычно его проводят малышам старше месяца, в стационаре. Эффект этой манипуляции очень высок: более 99% малышей в возрасте до трех месяцев излечиваются полностью после однократной процедуры.
Делаем выводы:
- Самые распространенные причины, по которым гноятся глаза у новорожденных – это конъюнктивит и дакриоцистит.
- Поставить диагноз и назначить лечение должен врач. До обращения к нему можно только проводить туалет больного глаза.
- Промывать гноящиеся глаза новорожденному без назначения врача можно раствором фурацилина или кипяченой водой.
- Если консервативные методы не помогут, малышу старше месяца в стационаре проведут зондирование слезно-носового канала.
(321
оценок; рейтинг статьи 4.8)
Online-консультации врачей
| Консультация гомеопата |
| Консультация дерматолога |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация общих вопросов |
| Консультация оториноларинголога |
| Консультация доктора-УЗИ |
| Консультация специалиста по лечению за рубежом |
| Консультация андролога-уролога |
| Консультация аллерголога |
| Консультация кардиолога |
| Консультация пластического хирурга |
| Консультация онколога |
| Консультация онколога-маммолога |
| Консультация генетика |
| Консультация иммунолога |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
“Умная перчатка” возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Возможные осложнения
Лечение дакриоцистита с использованием зонда нельзя затягивать, если попытки справиться без операции не дают результата. Болезнь несет опасность таких осложнений:
- хронические заболевания глаз;
- абсцесс слезного мешка;
- необходимость применения общего наркоза при зондировании у ребенка старше 1 года;
- возникновение флегмоны орбиты глаза;
- распространение инфекции (абсцесс мозга, сепсис).
Не стоит недооценивать этот диагноз, так как последствием нелеченного дакриоцистита может стать потеря зрения, а в тяжелых случаях – летальный исход.
Зондирование делается только по назначению офтальмолога. Провести процедуру можно в больнице в порядке очереди или записаться в медицинский центр и сделать операцию в удобное время. В Москве зондирование слезного канала может стоить от 500 до 7000 руб., средняя цена – 2000 руб. за один глаз.
Осложнения
При отсутствии лечения или его не эффективности возможно образование следующих осложнений:
- развитие инфекционно-воспалительного процесса, при котором появляется большое количество гноя из внутреннего угла глаз;
- образование абсцесса, то есть гнойное содержимое локализовано под капсулой, лекарственные вещества не могут проникнуть внутрь;
- разрыв абсцесса с проникновением гнойного содержимого в жировую клетчатку вокруг глаз, это называется флегмоной глазницы;
- разрастание области слезного мешка, который надавливает на глазное яблоко, вследствие чего нарушается функция зрения у ребенка.
Чтобы устранить риск осложнений, рекомендуется своевременно обращаться к врачу, проводить консервативное лечение на начальных этапах.
Медцентр ОН КЛИНИК на Цветном бульваре
Клиника широкого профиля. Диагностика и лечение взрослых пациентов. Находится в 5 минутах ходьбы от метро Цветной Бульвар. Проводит широкий спектр диагностических исследований: все виды УЗИ, суточное мониторирование АД+ЭКГ, суточное ЭКГ мониторирование (по Холтеру), ДС (дуплексное сканирование), 3D УЗИ, 4D УЗИ, гастроскопию, рентген, ЭКГ, ЭКГ-пробы с дозированной физической нагрузкой (велоэргометрия или тредмил-тест), спирометрию, колоноскопию, ректороманоскопию, цистоскопию, ЭФГДС и другие. Приём пациентов в клинике осуществляется по предварительной записи. Запись на прием работает с 8:00 до 23:00
Диагностика
Имейте в виду! Сначала врач выполняет первичный осмотр для определения наличия процессов слезотечения или напротив – застоя слезной жидкости.
Во втором случае наблюдается характерное выпячивание слезного мешка пораженного глаза.
После общего визуального осмотра специалист оказывает легкое давление на слезный мешок, из которого может происходить отделение экссудата.
Далее выполняются носовая и канальцевая цветовые пробы, в процессе которых ребенок должен находиться в лежачем положении на спине:
- При выполнении носовой пробы оценивается общая проходимость системы отведения слезной жидкости.Для этого в глаза младенца закапывается 3%-раствор колларгола (2 капли), затем через нос вводится специальный инструмент с кончиком, обмотанным ватой.
Если проходимость нормальная – на вате отпечатываются следы красящего вещества колларгола.
В норме жидкость должна пройти через слезовыводящую систему за пять минут.
Если проходит более 10 минут – значит, отток жидкости отсутствует. - Цель выполнения канальцевой пробы – оценка присасывающей функции слезной системы.
Снова закапывается то же красящее вещество, но на это раз врач просто наблюдает, в течение какого времени произойдет полное рассасывание колларгола в глазу.
Нормой считаются те же 5 минут, о нарушениях оттока говорит задержка более 10 минут.
Обратите внимание! Взятое из глаз отделяемое отправляется в лабораторию для исследований: это позволяет выявить наличие инфекций в экссудате и определить их тип.
Дополнительно выполняется общий анализ крови для исключения любых сопутствующих болезней и аллергических реакций.
Причины патологии
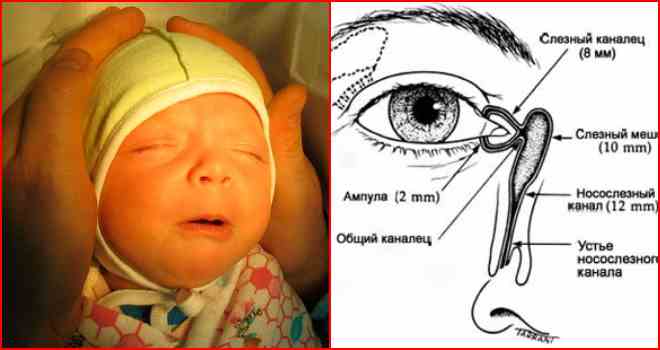
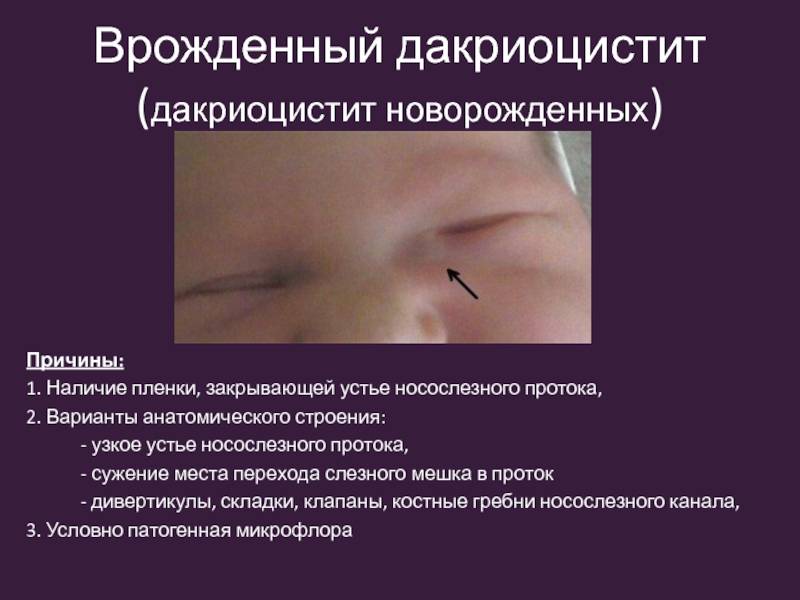
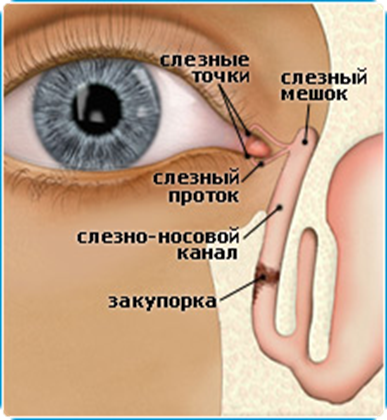
Чаще всего заболевание развивается на фоне врождённого сужения носослёзного канала, когда секрет слёзной железы не может отделяться из протоков с необходимой скоростью и застаивается в них. В застоявшейся слёзной жидкости образуется патогенная микрофлора. Воспаление под глазом возникает не только по причине врождённой особенности строения протоков, но и вследствие их закупорки.
К закупорке слёзных каналов приводят болезни:
- искривление перегородки носа;
- сахарный диабет;
- болезни глаз, провоцирующие воспаление (ячмень, конъюнктивит, блефарит, ирит);
- онкология глаз и носа;
- заболевания, активизирующие жизнедеятельность золотистого стрептококка и стафилококка (ангина, отит, гайморит);
- атеросклероз;
- киста слёзного мясца;
- образование камней в слёзных проходах.
В период внутриутробного роста слёзный канал закрыт плёнкой, после рождения она разрушается, что позволяет слезам спокойно отделяться. Но иногда этого не происходит, и слёзный секрет, накапливаясь в протоках, провоцирует воспалительный процесс.
К воспалению под глазом также приводят:
- засорение слёзного канала инородными предметами и пылью;
- переохлаждение;
- повреждения глаз;
- неполное удаление косметики и плохая гигиена.
Систематическое переохлаждение организма приводит к стенозу канала – сужению просвета вследствие спазма.
Какие специальные методы исследования позволяют установить правильный диагноз?
Как ставят диагноз?

Существует несколько специальных методов офтальмологического исследования, позволяющих установить диагноз:
- Проба, позволяющая определить проходимость носослёзного канала путем прохождения по нему красящего вещества (проба Веста). В нос ребёнку вводят очень тонко скрученный кусочек ваты, после чего в глаз закапывают специальное красящее вещество. Краска, используемая в этом исследовании, нетоксична. Оценивать пробу начинают через 2 минуты. Если в этот момент вата начала окрашиваться, то результат считают положительным. Дакриоцистита нет, проходимость носослёзного канала не нарушена. В том случае, если вата не окрасилась через 10 минут, результат считают отрицательным, а диагноз дакриоцистита подтверждённым.
- Ещё одним методом, позволяющим определить данное заболевание, является пассивная слёзно-носовая проба. Грудничку промывают слезоотводящие пути антибактериальными или антисептическими растворами, используя специальные тупые канюли и местноанестезирующие препараты. Оценивают метод подобно вышеописанному.
- Зондирование. Метод, позволяющий провести как диагностику, так и лечение. Эндоназальное ретроградное зондирование делается малышам с возраста 2 месяцев. С помощью зондов удается расширить носослёзный канал и устранить препятствие, которое мешает прохождению слезы. Несмотря на великое множество других методов как исследования, так и лечения, в случаях, когда причина кроется в желатиновой пробочке, именно зондирование позволяет устранить её.
- Контрастная рентгенография слезоотводящих путей. Использование специального вещества-контраста позволяет определить проходимость всего слезовыводящего пути, а также определить уровень, на котором произошла «закупорка». У маленьких детей данный метод используют в тех случаях, когда остальные методы оказались неинформативными, а проводимое лечение неэффективным или когда врач-офтальмолог может заподозрить недоразвитие носослёзного канала.
- Эндоскопическая риноскопия, проводимая оториноларингологами (ЛОР-врачами). Также может быть методом диагностики. Однако данное исследование возможно провести не в каждой больнице и поликлинике.