Факторы матери
Здорова мама — здоров и ее будущий малыш. Какие патологии женщины могут стать причиной асфиксии младенца?
- гестоз, проявляющийся в третьем триместре;
- заболевания сердца, сосудов или легких;
- анемия при беременности;
- родовой шок;
- заболевания крови, щитовидной железы, сахарный диабет, дисфункция яичников;
- плохая экология в месте проживания;
- вредные привычки во время беременности (курение, употребление спиртных напитков и наркотических веществ);
- неполноценное или недостаточное питание (если будущая мама вегетарианка, придется на девять месяцев отказаться от своих убеждений, и начать есть мясо, молочные продукты (хоть в небольшом количестве), которые необходимы для полноценного развития плода);
- инфекции, перенесенные во время беременности;
- лечение препаратами, запрещенными во время беременности.
Сурфактант
Наши легкие состоят из огромного количества маленьких мешочков — альвеол. Общая поверхность их сравнима с площадью футбольного поля. Можно представить, как плотно все это уложено в грудной клетке. Но для того, чтобы альвеолы выполняли свою основную функцию — газообмен — они должны находиться в расправленном состоянии. Предотвращает спадение альвеол специальная «смазка» — сурфактант. Название уникального вещества происходит от ангийских слов surface — поверхность и active — активный, то есть поверхностно-активный. Он уменьшает поверхностное натяжение внутренней, обращенной к воздуху, поверхности альвеол, не давай им спадаться во время выдоха.
Сурфактант — уникальный комплекс, состоящий из белков, углеводов и фосфолипидов. Синтез этого вещества осуществляется клетками эпителия, выстилающего альвеолы — альвеолоцитами. Помимо всего, эта «смазка» обладает целым рядом замечательных свойств — он участвует в обмене газов и жидкости через легочный барьер, в удалении инородных частиц с поверхности альвеол, защите стенки альвеол от окислителей и перекисей, в некоторой степени — и от механических повреждений.
Пока плод находится в матке, легкие его не функционируют, но, тем не менее, они потихоньку готовятся к будущему самостоятельному дыханию — на 23-й неделе развития альвеолоциты начинают синтезировать сурфактант. Оптимальное его количество — около 50 кубических миллиметров на квадратный метр поверхности легких — накапливается только к 36-й неделе. Однако далеко не все младенцы «досиживают» до этого срока и по разным причинам появляются на белый свет раньше положенных 38-42 недель. И вот тут начинаются проблемы.
Механизмы развития асфиксии новорожденного
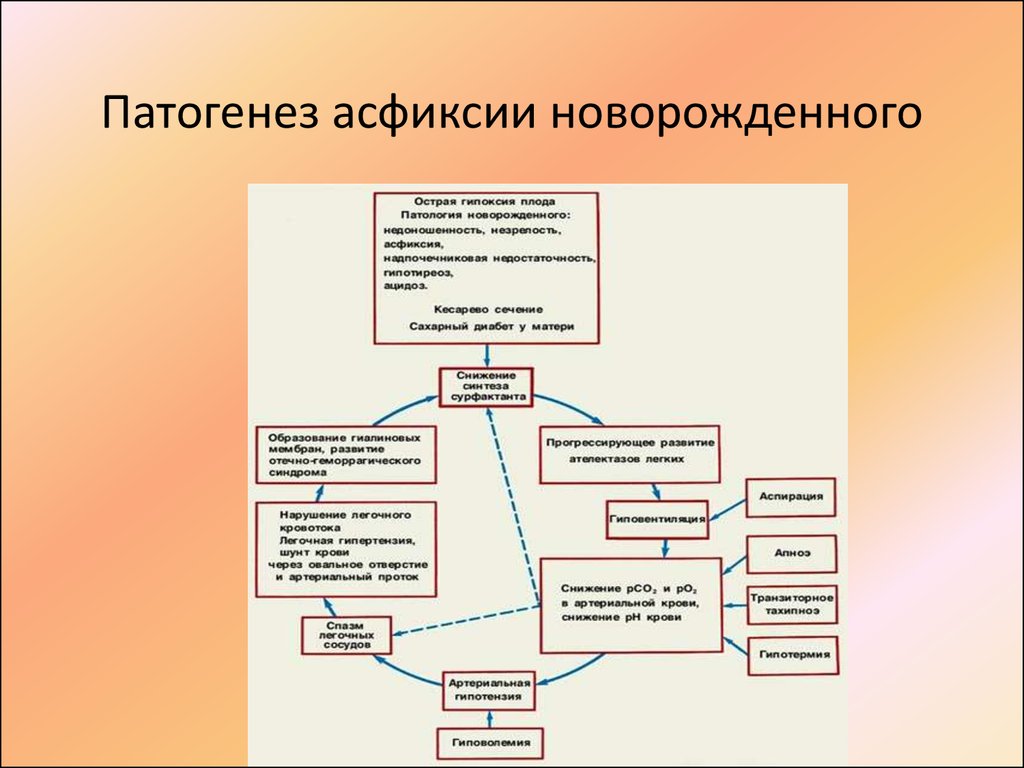
Независимо от причин кислородной недостаточности в организме новорожденного происходит перестройка обменных процессов, гемодинамики и микроциркуляции. Степень выраженности их зависит от интенсивности и длительности гипоксии.
Развивается метаболический или респираторно-метаболический ацидоз, сопровождающийся гипогликемией, азотемией и гиперкалиемией, сменяющейся дефицитом калия.
Дисбаланс электролитов и метаболический ацидоз приводят к клеточной гипергидратации. При острой гипоксии возрастает объем циркулирующей крови в основном за счет увеличения объема циркулирующих эритроцитов.
Асфиксия новорожденного, развившаяся на фоне хронической гипоксии плода, сопровождается гиповолемией. Происходит сгущение крови, увеличивается её вязкость, повышается агрегационная способность эритроцитов и тромбоцитов.
В головном мозге, сердце, почках, надпочечниках и печени новорожденных в результате микроциркуляторных расстройств возникают отек, кровоизлияния и участки ишемии, развивается тканевая гипоксия.
Нарушаются центральная и периферическая гемодинамика, что проявляется снижением ударного и минутного объемов сердца и падением АД. Расстройства метаболизма, гемодинамики и микроциркуляции служат причиной нарушения мочевыделительной функции почек.
Как поставить диагноз асфиксии
Диагноз асфиксии ставится на основании клинических симптомов, оценки по шкале Апгар на первой и пятой минутах жизни, изменении клинико-лабораторных данных.
Новорождённые с асфиксией требуют длительного наблюдения, контроля за состоянием жизненно важных функций.
Есть три вида контроля за новорождёнными:
- клинический;
- лабораторный;
- аппаратный.
При клиническом контроле оценивается:
- изменение веса малыша;
- изменение температуры тела;
- питание малыша;
- состояние ребёнка;
- окраска кожи.

При аппаратном наблюдении определяется:
- частота сердечных сокращений;
- оценка достаточного снабжения кислородом тканей;
- артериальное давление.
При лабораторном контроле учитываются следующие показатели:
- эритроциты;
- лейкоциты;
- тромбоциты;
- гемоглобин;
- гематокрит;
- оценка кислотно-основного состояния;
- посевы крови, кала;
- билирубин;
- общий белок;
- мочевина;
- глюкоза.
Дифференциальный диагноз
Часто асфиксию можно спутать с кардиореспираторной депрессией.
Кардиореспираторная депрессия — это синдром, который проявляется угнетением жизненно важных функций при рождении и в первые минуты жизни малыша.
При этом:
- уменьшается частота сердечных сокращений;
- снижается мышечный тонус;
- понижается артериальное давление;
- нарушается вентиляция лёгких;
- в крови нет выраженного повышения углекислого газа;
- чаще по шкале Апгар такие дети имеют 4-6 баллов, однако через 5 минут повышается до 7 баллов.
Также важно отличать асфиксию от острой кровопотери, пороками развития мозга, различными патологиями
Последствия асфиксии новорожденных
Как длительная гипоксия плода не остается без последствий, так и асфиксия новорожденных имеет свои последствия или осложнения. Самые печальные последствия имеет тяжелая асфиксия новорожденных. Ранние осложнения можно наблюдать в первые часы и сутки после рождения.
В первые часы после рождения новорожденного в состоянии асфиксии, отмечаются неврологические нарушения, развивающиеся вследствие кислородного голодания центральной нервной системы. Клинически это проявляется в виде тремора рук. Тремор мелкоразмашистый, усиливается при плаче ребенка, беспокойстве, крике. Отмечается гиперестезия. Патологический рефлекс Ильпо (при постукивании по грудине происходит подергивание конечностей), рефлекс Моро спонтанно возникающий. Ребенок часто срыгивает. Отмечаются нарушения сна. Возможны нарушения тонуса мышц. Клиническая картина такого характера отмечается при асфиксии новорожденных средней степени тяжести.
Подобные нарушения возникают спонтанно, носят приходящий характер. Обычно, если реанимация новорожденного при асфиксии и дальнейший уход были адекватны, то к 4–5 дню состояние новорожденного становится удовлетворительным.
Если ребенок рождается в состоянии тяжелой асфиксии, то в первые часы жизни отмечается слабая реакция на осмотр. Физиологические рефлексы характерные для новорожденных чаще всего вызвать не удается. Цвет кожи с цианотичным оттенком, розовеет медленно. Меконий отходит еще во время родов. Сердечные тоны приглушены. Такая клиническая картина лишь подтверждает наличие тяжелой кислородной недостаточности и серьезные нарушения микроциркуляции.
При очень тяжелом состоянии у младенца наблюдают картину гиповолемического шока.
К концу первых суток появляется тремор рук крупноразмашистого типа. Признаки внутричерепной гипертензии (выбухание большого родничка), снижен тонус мышц. Возможно, отсутствие сосательного и других безусловных рефлексов характерных для новорожденных. К концу третьих суток рефлексы начинают постепенно оживляться. Начинает стабилизироваться гемодинамика. Дыхание становится регулярным, появляются устойчивые глотательный и сосательный рефлексы.
К ранним осложнениям относятся также желудочно-кишечные нарушения (дисфункции, парезы, энтероколит); почечные проявления в виде функциональной почечной недостаточности вследствие тромбоза сосудов, отека интерстициальной ткани почек, тубулярного некроза; легочные нарушения проявляются синдромом аспирации мекония, пневмонией, кровотечениями, нарушением в системе синтеза сурфактанта.
Со стороны крови ранние последствия асфиксии новорожденных проявляют себя в виде анемии, тромбоцитопении.
Поздние осложнения наблюдаются к концу первой недели жизни и позже.
Первое место среди поздних последствий делят между собой инфекционные и неврологические.
И самым нежелательным из неврологических осложнений относят последствия гипоксической энцефалопатии. Ее развитие происходит из-за длительного энергетического голода нейронов головного мозга т. к. вследствие тромбоза венул и артерий, нарушения венозного оттока от головного мозга и развившейся гипотензии снижена перфузия крови в клетках головного мозга. Страдают при тяжелой асфиксии новорожденных, прежде всего область таламуса, базальные и стволовые отделы головного мозга. Как результат гипоксического поражения мозга, возможно, развитие детского церебрального паралича, умственной отсталости.
У детей, перенесших асфиксию новорожденных, даже при отсутствии неврологических расстройств впоследствии увеличивается риск возникновения страбизма, нарушений сна, они чаще носят очки, испытывают трудности в учебе (особенно в изучении точных наук, например, математики), у них чаще других детей отмечается дефицит внимания.
К инфекционным последствиям асфиксии новорожденных относятся, такие как пневмония, сепсис, менингит, некротизирующий энтероколит. Оставляет свои последствия и проведенная кислородная терапия. Она дает о себе знать в виде бронхолегочной дисплазии, ретинопатии.
К каким докторам следует обращаться если у Вас Легочная гипертензия новорожденных:
Педиатр
Детский пульмонолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Легочной гипертензии новорожденных, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику: Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Как диагностируют асфиксию?
Первичная асфиксия выявляется при визуальном осмотре врачей, присутствующих при родах. Помимо оценки по Апгар назначаются лабораторные исследования крови. Патологическое состояние подтверждается результатами анализов.
Новорожденного необходимо направить на обследование у невролога и сделать УЗИ головного мозга – это поможет определить, есть ли у малыша повреждения нервной системы (подробнее в статье: УЗИ-исследование головного мозга у новорожденных). При помощи таких методов выясняется природа асфиксии, которая делится на гипоксическую и травматическую. Если поражение связано с нехваткой кислорода в утробе, то у новорожденного наблюдается нервно-рефлекторная возбудимость.
ЧИТАЕМ ТАКЖЕ: тремор подбородка у новорожденных: причины патологии
Если асфиксия возникла из-за травмы, то выявляется сосудистый шок и спазм сосудов. Постановка диагноза зависит от наличия судорог, цвета кожных покровов, возбудимости и других факторов.
Первая помощь и лечение
Первая неотложная помощь проводится в зависимости от причины и фазы асфиксии. Если наблюдается механическое удушье, то нужно восстановить проходимость воздухоносных путей. Следует удалить слизь, кровь, воду, пищевые массы с помощью трахеальной аспирации (отсасывание аспиратором). Если у пациента отсутствует дыхание, то необходимо провести сердечно-легочную реанимацию (искусственное дыхание и закрытый массаж сердца).
Непрямой массаж сердца начинается с прекардиального удара кулаком с высоты 30 см в середину груди. Чтобы провести его, необходимо положить одну ладонь на другую и сильным резким толчком надавливать на грудину больного в нижней трети грудной клетки. Частота — 60-80 ударов в минуту.
При каждом толчке грудина должна смещаться на 4-6 см в сторону позвоночника и потом возвращаться на место. Человеку, который оказывает первую помощь, следует держать руки прямыми в локтях. Нужно использовать массу собственного тела, в противном случае можно быстро устать.
Закрытый массаж сердца
Массаж сердца новорожденным необходимо проводить следующим способом. Нужно сильно давить на среднюю часть груди одной кистью (большим, или указательным и средними пальцами). Частота ударов составляет 80-100 в минуту.
Массаж сердца новорожденного
Одновременно с закрытым массажем сердца необходимо осуществлять искусственное дыхание. Лицо, оказывающее помощь, становится на колени у изголовья пострадавшего. Одна рука должна располагаться под шеей, другая на лбу. Необходимо голову запрокинуть назад, чтобы дыхательные пути стали проходимы и открылся рот.
Закрытый массаж сердца
Массаж сердца новорожденным необходимо проводить следующим способом. Нужно сильно давить на среднюю часть груди одной кистью (большим, или указательным и средними пальцами). Частота ударов составляет 80-100 в минуту.
Массаж сердца новорожденного
Одновременно с закрытым массажем сердца необходимо осуществлять искусственное дыхание. Лицо, оказывающее помощь, становится на колени у изголовья пострадавшего. Одна рука должна располагаться под шеей, другая на лбу. Необходимо голову запрокинуть назад, чтобы дыхательные пути стали проходимы и открылся рот.
Искусственное дыхание
Если во рту у человека находятся протезы, инородные тела или различные массы, то их нужно удалить. Голова больного должна быть повернута в сторону с целью предотвращения аспирации жидкостей. Если у пострадавшего отмечаются травмы шеи, то запрокидывать голову назад нельзя, необходимо выдвинуть нижнюю челюсть путем захватывания с обеих сторон у основания и смещения таким образом, чтобы зубы нижней челюсти оказались спереди зубов верхней.
В некоторых случаях проводится интубация трахеи (введение трубки в просвет трахеи) с переводом больного на ИВЛ (искусственную вентиляцию легких). Иногда прибегают к электрической дефибрилляции (воздействие на область сердца электрическим разрядом). Если у пациента наблюдается токсическая асфиксия, то вводятся антидоты в качестве первой помощи.
После проведения реанимационных мероприятий осуществляется медикаментозное лечение водно-электролитного и кислотно-щелочного баланса. Необходимо поддерживать работу сердечно-сосудистой и дыхательной систем. Если пациент потерял много крови, то понадобится ее переливание или замещающих растворов. Если асфиксия возникла на фоне других заболеваний (инфекционных и т. д.), то нужно лечить основную патологию.
Механизм развития асфиксии

При кратковременной и умеренной гипоксии (снижение уровня кислорода в крови) организм плода пытается компенсировать нехватку кислорода. Это проявляется увеличением объема крови, учащением сердцебиения, учащением дыхания, увеличением двигательной активности плода. Такими приспособительными реакциями недостаток кислорода компенсируется.
При длительной и тяжелой гипоксии организм плода не может компенсировать недостаток кислорода, ткани и органы страдают от кислородного голодания, потому что кислород доставляется, в первую очередь, к головному мозгу и сердцу. Двигательная активность плода снижается, сердцебиение урежается, дыхание становится реже, а его глубина увеличивается.
Итогом тяжелой гипоксии является недостаточное поступление кислорода к головному мозгу и нарушение его развития, что может утяжелить нарушение дыхания при рождении.
Легкие доношенного плода перед родами выделяют жидкость, которая поступает в околоплодные воды. Дыхание плода неглубокое и голосовая щель закрыта, поэтому при нормальном развитии околоплодные воды не могут попасть в легкие.
Однако выраженная и длительная гипоксия плода может вызвать раздражение дыхательного центра, в результате чего глубина дыхания увеличивается, происходит раскрытие голосовой щели и попадание околоплодных вод в легкие. Так происходит аспирация. Вещества, имеющиеся в околоплодных водах, вызывают воспаление легочной ткани, затрудняют расправление легких при первом вдохе, что приводит к нарушению дыхания. Таким образом, итогом аспирации околоплодными водами является асфиксия.
Нарушения дыхания у новорожденных могут быть вызваны не только нарушенным газообменом в легких, но и результатом повреждения нервной системы и других органов.
К причинам нарушения дыхания, не связанным с легкими, относятся следующие состояния:
Факторы, провоцирующие развитие асфиксии
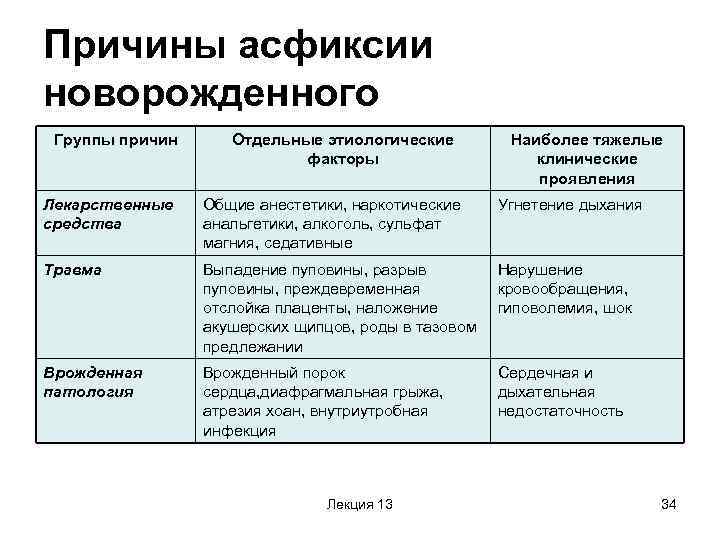
Данное патологическое состояние относится не к самостоятельным заболеваниям, а является лишь проявлением осложнений течения беременности, заболеваний женщины и плода. К причинам асфиксии относят:
Плодовые факторы
- родовая травма (черепно-мозговая) у ребенка;
- резус-конфликтная беременность;
- аномалии развития органов бронхолегочной системы;
- внутриутробные инфекции;
- недоношенность;
- внутриутробная задержка роста плода;
- закупорка дыхательных путей (слизь, амниотическая жидкость, меконий) или аспирационная асфиксия;
- пороки развития сердца и головного мозга плода.
Материнские факторы
- тяжелые гестозы, протекающие на фоне высокого кровяного давления и выраженных отеков;
- декомпенсированная экстрагенитальная патология (сердечно-сосудистые заболевания, заболевания легочной системы);
- анемия беременных;
- эндокринная патология (сахарный диабет, заболевания щитовидной железы, яичниковая дисфункция);
- шок женщины во время родов;
- нарушенная экология;
- вредные привычки (курение, злоупотребление спиртными напитками, прием наркотиков);
- недостаточное и неполноценное питание;
- прием лекарственных препаратов, противопоказанных в период гестации;
- инфекционные заболевания.
Факторы, способствующие развитию нарушений в маточно-плацентарном круге:
- переношенная беременность;
- преждевременное старение плаценты;
- преждевременная отслойка плаценты;
- патология пуповины (обвитие пуповиной, истинные и ложные узлы);
- перманентная угроза прерывания;
- предлежание плаценты и кровотечения, связанные с ним;
- многоплодная беременность;
- избыток или недостаток околоплодных вод;
- аномалии родовых сил (слабость родовой деятельности и дискоординация, быстрые и стремительные роды);
- введение наркотиков менее чем за 4 часа до завершения родов;
- общий наркоз женщины;
- кесарево сечение;
- разрыв матки;
Вторичную асфиксию провоцируют следующие заболевания и патология у новорожденного
- нарушенное мозговое кровообращение у ребенка вследствие остаточных явлений повреждений мозга и легких в родах;
- не выявленные и не проявившиеся сразу при рождении сердечные пороки;
- аспирация молока либо смеси после процедуры кормления или некачественная санация желудка сразу после рождения;
- респираторный дистресс-синдром, обусловленный пневмопатиями:
- наличие гиалиновых мембран;
- отечно-геморрагический синдром;
- легочные кровоизлияния;
- ателектазы в легких.
Степени
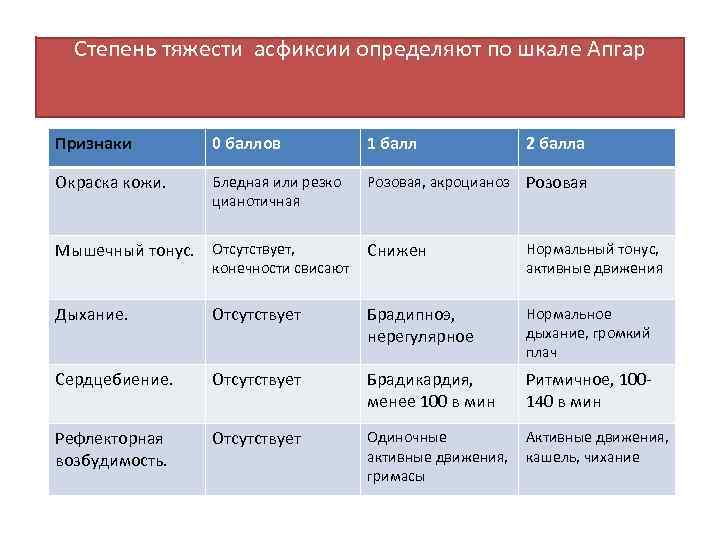
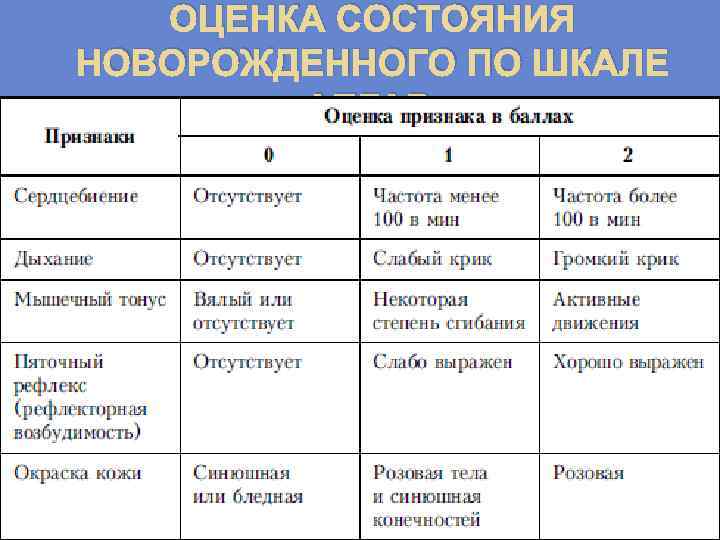
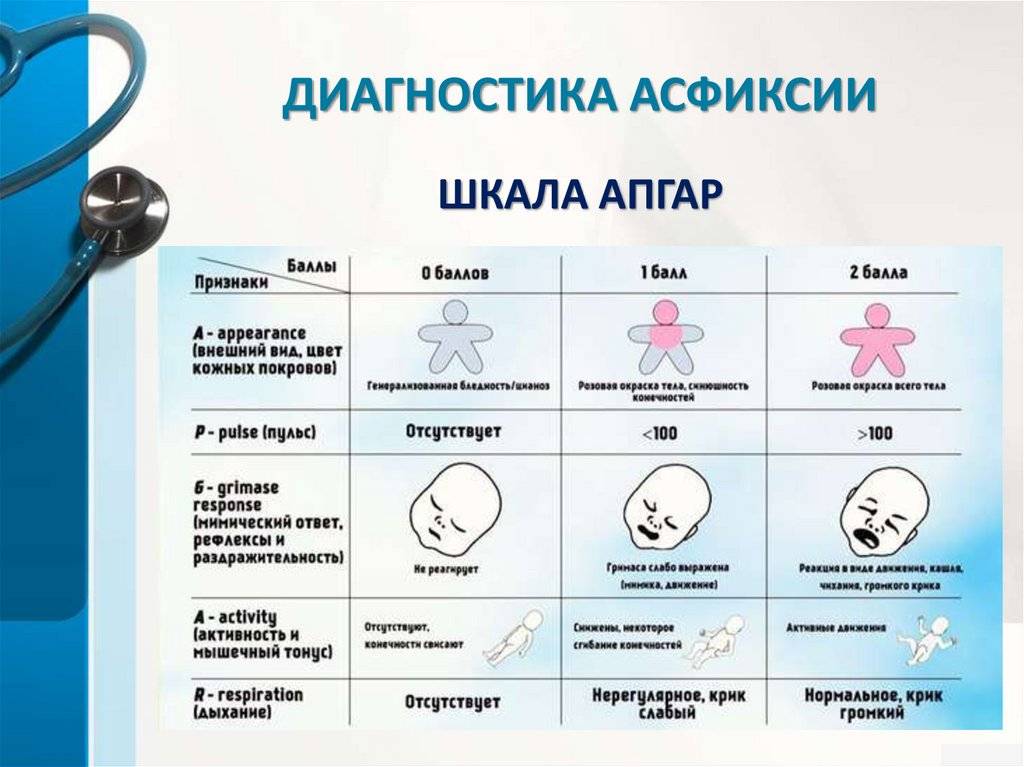
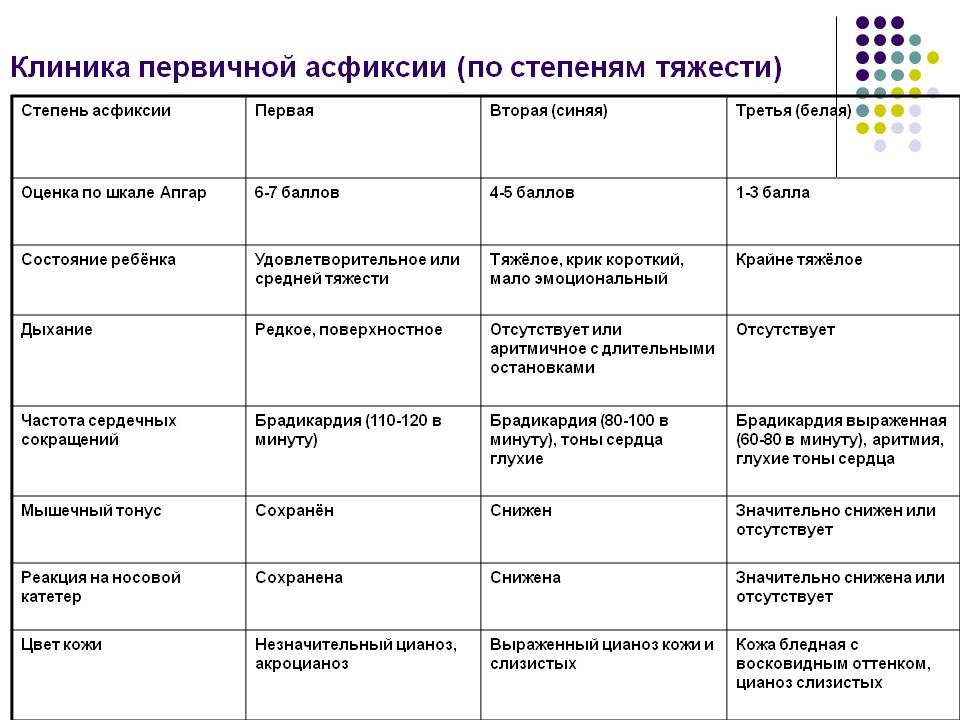
Для классификации тяжести первичной асфиксии используется шкала Апгар. Она включает пять признаков:
- частота дыхательных движений;
частота сокращений сердца;
цвет кожного покрова;
мышечный тонус;
наличие рефлексов в ответ на внешний раздражитель.
За каждый показатель добавляется от 0 до 2 баллов, оценка производится на 1ой и 5ой минуте после рождения ребенка. 8 и более баллов означает, что у новорожденного отсутствуют признаки кислородного голодания тканей и органов.
Легкая степень удушья диагностируется при наличии 6-7 баллов. Средняя тяжесть патологии характеризуется 4-5 баллами. Если ребенок набирает 3 и менее балла по шкале Апгар, врачи констатируют тяжелую степень асфиксии.
ГНОЙНО-СЕПТИЧЕСКИЕ ЗАБОЛЕВАНИЯ НОВОРОЖДЕННЫХ
Анатомо-физиологические
особенности, сниженная иммунная реактивность обусловливают высокую
восприимчивость новорожденных к гнойно-воспалительным инфекциям.
Инфицирование может наступить как во внутриутробном периоде, так и сразу
после рождения.
У новорожденных грань между
локальными и генерализованными формами гнойной инфекции в значительной
мере условна, так как возможен быстрый переход местного воспалительного
процесса в генерализованную инфекцию.
Клокальным формам относятся гнойно-воспалительные заболевания кожи и слизистых оболочек.
Кожа
новорожденных подвергается инфицированию наиболее часто. Различные
клинические формы поражения при этом объединяют под названием пиодермии.
Пиодермии развиваются под воздействием гноеродных микроорганизмов
(стафилококки, стрептококки, гонококки, протей, кишечная палочка,
синегнойная палочка и др.).
Везикулопустулез – поверхностная
стафилодермия новорожденных – встречается наиболее часто. Процесс
локализуется в устьях экзокринных потовых желез. Возникновению
заболевания могут способствовать перегревание, повышенная потливость,
мацерация. Фолликулярные пустулы размером с просяное зерно или горошину
располагаются по всему кожному покрову, чаще локализуются на спине, в
складках, на коже шеи, груди, в области ягодиц и на волосистой части
головы. Лечение местное (бриллиантовая зелень, метилвиолет, 2% раствор
перманганата калия). Антибактериальная терапия, как правило, не
проводится.
Псевдофурункулез – заболевание
мерокринных потовых желез у детей грудного возраста (множественные
абсцессы потовых желез, псевдофурункулез Фингера). Развитию заболевания
способствуют недоношенность, иммунодефицитные состояния, искусственное
вскармливание, дефекты ухода, повышенная потливость. Высыпания чаще
всего располагаются на затылке, спине, ягодицах, бедрах, возможно
распространение на кожу груди и живота. Заболевание сопровождается
нарушением общего состояния с повышением температуры тела. Местное
лечение осуществляют 2% спиртовыми или водными растворами анилиновых
красителей, присыпками из окиси цинка (10 %) с тальком. По показаниям
назначают антибиотики (с учетом данных антибиотикограммы) и
иммунозаместительную терапию.
Что провоцирует / Причины Асфиксии новорожденных:
Асфиксия не может быть беспричинной. Ее делят по происхождению на первичную и вторичную. Первичная появляется в процес се родов. Вызвана она острой или хронической внутриутробной гипоксией плода. Также среди возможных причин выделяют:
- пороки развития плода, которые отражаются на его дыхании, затрудняющие дыхание
- внутричерепную травму у ребенка, которую он получает в течение родов
- закупорку дыхательных путей малыша околоплодными водами или слизью
- иммунологическую несовместимость матери и плода
При экстрагенитальных болезнях у беременной могут возникнуть признаки первичной асфиксии у плода. К примеру, пострадать ребенок может при сахарном диабете, заболеваниях сердца и сосудов, железодефицитной анемии у его матери. При позднем токсикозе (или гестозе) у матери с повышенным давлением и отеками рук и ног у ребенка с большой вероятностью будет нехватка кислорода.
Причины асфиксии новорожденных могут скрываться в патологической морфологии пуповины, плаценты, оболочек, окружающих плод. Среди факторов риска наиболее актуальны ранняя отслойка плаценты и другие причины, которые детально описаны в статье Гипоксия плода.
Типичные причины вторичной асфиксии новорожденных:
- нарушение мозгового кровообращения у новорожденного
- пороки сердца
- поражение центральной нервной системы
Вторичная асфиксия может быть вызвана пневмопатиями:
- гиалиновые мембраны
- отечно-геморрагический синдром
- кровоизлияния в легких
- полисегментарные ателектазы
- рассеянные ателектазы
Развиться они могут как во время пребывания малыша в животе матери, так и при родах. При них происходит развитие синдрома дыхательных расстройств.
Профилактика Асфиксии новорожденных:
Профилактика асфиксии новорожденных помогает избежать многих критических состояний и осложнений. Среди факторов риска называют:
- возраст от 35 лет
- инфекционные и соматические заболевания беременной
- изменение гормонального фона
- нарушения функционирования эндокринной системы
- стрессовые ситуации
- вредные привычки
Следует проводить внутриутробный мониторинг состояния плаценты и плода. Он нужен для своевременного выявления различных нарушений. Беременная должна регулярно бывать у гинеколога. Рекомендуются длительные спокойные прогулки на свежем воздухе.
Среди эффективных профилактических мер выделяют:
- соблюдение режима дня
- достаточный отдых
- прием витаминов и минералов по назначению врача
- сохранение позитивного настроения и спокойствия в любых ситуациях
- общение с положительными людьми
- отказ от вредных привычек будущей матери и ее окружения
Лечение
Клинические рекомендации при асфиксии предусматривают первоочередное предоставление первой помощи новорожденному. Это самый ответственный шаг, который при условии грамотного проведения снижает тяжесть последствий патологического состояния и риск развития осложнений. Ключевая цель реанимационных мероприятий при асфиксии – достичь максимально высокой оценки по шкале Апгар к 5-20 минутам жизни новорожденного.
- Принцип А («airway») – обеспечить свободную проходимость дыхательных путей на первом этапе реанимации. Для этого нужно создать правильное положение: запрокинуть голову, приспустить ее на 15 градусов. После этого – отсосать слизь, околоплодные воды из носа, рта, трахеи, нижних отделов дыхательных путей.
- Принцип B («breath») – создать вентиляцию, обеспечить дыхание. Для этого создают струйный кислородный поток – проводят искусственную вентиляцию легких с помощью реанимационного мешка. Если ребенок не кричит – добавляют тактильную стимуляцию: поглаживание вдоль спины, похлопывание по стопам.
- Принцип С («cordial») – восстановить работу сердца. В этом помогает непрямой массаж сердца. При необходимости – вводят адреналин, глюкозу, гидрокортизон и другие препараты. При этом нельзя прекращать вспомогательную вентиляцию из предыдущего этапа.
Уход за новорожденным ребенком, перенесшим асфиксию, проводится в условиях роддома. Малышей с легкой формой размещают в специальную палатку с высоким содержанием кислорода. При средней или тяжелой форме асфиксии младенцев размещают в кувез – специальный бокс, куда подается кислород. При необходимости проводят повторную очистку дыхательных путей, освобождают их от слизи.
Схему дальнейшего лечения, восстановления и ухода определяет лечащий врач. Общие рекомендации по уходу предусматривают:
В ходе реабилитации следить за состоянием ребенка помогает регулярный мониторинг:
- веса малыша (два раза в день);
- неврологического и соматического статуса;
- объема употребляемой жидкости;
- состава питания;
- основных жизненных показателей: пульса, артериального давления, сатурации, частоты дыхательных движений;
- лабораторных характеристик крови, мочи;
- рентгенограммы грудной клетки, брюшной полости;
- ультразвукового исследования брюшной полости;
- нейросонографии;
- электрокардиограммы, эхокардиограммы.
После выписки малыша нужно регулярно наблюдать у педиатра, невропатолога.
Заключение
Асфиксия является острым состоянием. Действия, направленные на помощь человеку в таком состоянии, должны быть чёткие и быстрые. Даже если Вы не уверенны, что можете помочь, не проходите мимо, вызовите скорую помощь. Помните, что любой может оказаться на месте пострадавшего.
Ну и конечно, не забывайте о своём здоровье и здоровье своих будущих детей. Ведь во многом состояние ребёнка во внутриутробном периоде зависит от состояния его мамы!
Алиса Шафир, Врач терапевт – участковый 26 статей на сайте
В 2017 году окончила “Оренбургский государственный медицинский университет”, присвоена квалификация врач-лечебник. Аккредитована по специальности врач-терапевт участковый. На данный момент являюсь ординатором второго года на кафедре судебной медицины и правоведения.