Симптомы хронического простатита
Сегодня существует много вымыслов, касающихся хронического простатита. По этой причине любые временные нарушения половой функции относят на счет этого заболевания. Нередко можно услышать мнение, что снижение полового влечения и нарушение эрекции – заслуга простатита, а если мужчина в возрасте – то хронического простатита.
Это не соответствует действительности, так как у нарушений половой функции есть множество других причин, а основной симптом хронического простатита – болевой синдром. Все остальные признаки можно считать сопутствующими и косвенными.
Нередко хронический простатит путают с синдромом тазовой боли, так как симптоматика этих заболеваний во многом схожа. Это обусловлено формированием неподалеку от простаты миосфациальных триггерных зон, появляющихся вследствие травм и оперативных вмешательств. Болевые ощущения в этих зонах можно принять за симптом воспаления простаты.
В диагностике заболевания на первый план выходят жалобы на боль и дискомфорт в области промежности и малого таза, длящиеся не менее 3-х месяцев. Боль локализуется в вблизи от простаты, иррадирует в крестец, прямую кишку, мошонку. При длительном воздействии негативных факторов (переноска тяжестей, чрезмерные физические нагрузки, долгое нахождение «на ногах») боль усиливается.
Характерный признак заболевания – преждевременное семяизвержение. У больных наблюдается снижение полового влечения, нарушение эрекции. Эти симптомы характерны и для других заболеваний мочеполовой сферы. Поэтому нельзя сказать, что они являются отличительными признаками хронического заболевания простаты.
Важный симптом – блеклость оргазма. Если больной начал замечать, что исчезла острота ощущений при семяизвержении, это повод для более внимательного отношения к своему здоровью и сигнал о необходимости посетить уролога.
Структура воспаленной простаты становится более плотной, увеличивается давление на мочевую трубку, наблюдается ухудшение качества мочеиспускания. Больные хроническим простатитом отмечают частые позывы к мочеиспусканию в ночное время. Процесс выделения мочи сопровождается чувством жжения, резями, болью. Нередко возникает недержание мочи.
Признаки хронического простатита могут быть выражены в полном объеме, или частично. Многое зависит от состояния здоровья пациента, наличия или отсутствия других заболеваний. Хронический простатит характеризуется волнообразным течением, с нарастанием и ослабеванием симптомов. При этом заболевании воспалительный процесс не бывает острым.
Лечение
Основу лечения составляют мероприятия, купирующие симптомы и проявления основной патологии, приведшей к спленомегалии.
С целью терапии назначают:
- антибактериальные препараты – при бактериальной природе спленомегалии;
- противоопухолевые средства – назначаются для лечения опухолевого процесса, заболеваний крови;
- витамины, ферменты, лактобактерии – для коррекции метаболизма, электролитного баланса;
- симптоматические препараты для купирования боли, спазмов, отечности и других симптомов.
В крайнем случае показано хирургическое вмешательство. Показаниями к операции являются злокачественные опухоли, метастазы, гиперспленизм. После хирургического вмешательства показано соблюдение врачебных рекомендаций, правильное питание.
Народные методы лечения
Нетрадиционная медицина предлагает применение лечебных трав и растений в виде вытяжек, экстрактов, отваров, настоек. Такие рецепты при увеличении селезенки используются в качестве симптоматической терапии. Они могут также благотворно повлиять на состояние печени и органов гепатобилиарной системы. Наиболее полезны составы на основе меда, прополиса и других продуктов пчеловодства. Улучшают иммунитет и функцию селезенки отвар из зверобоя, эфирные масла пихты или сосны, напитки на основе хмелевых шишек.
Народные рецепты для новорожденных, грудничков и детей до года используются осторожно. Устранить причины патологии они не могут, но в некоторых случаях помогают справиться с симптомами: вздутием живота, тяжестью, коликами
Улучшить пищеварение помогает отвар укропа или фенхеля, тыквенный сок
В остальных случаях важно обратиться к врачу-гастроэнтерологу или педиатру
Питание и диета
Большое значение уделяется питанию матери при грудном вскармливании, прикорму у детей старше 6 месяцев, а также качеству смесей при искусственном кормлении. В диетическом рационе кормящих матерей и детей старше 6 месяцев должны присутствовать:
- мясо, птица;
- каши на молоке;
- печеный картофель;
- мясные субпродукты (печень, язык);
- яйца перепелиные и куриные;
- паровые овощи;
- фрукты;
- кисломолочные продукты.
Кормить новорожденного следует по требованию, соблюдая режим
Важно учитывать врачебные рекомендации по приему витаминов, лактобактерий
Лечение
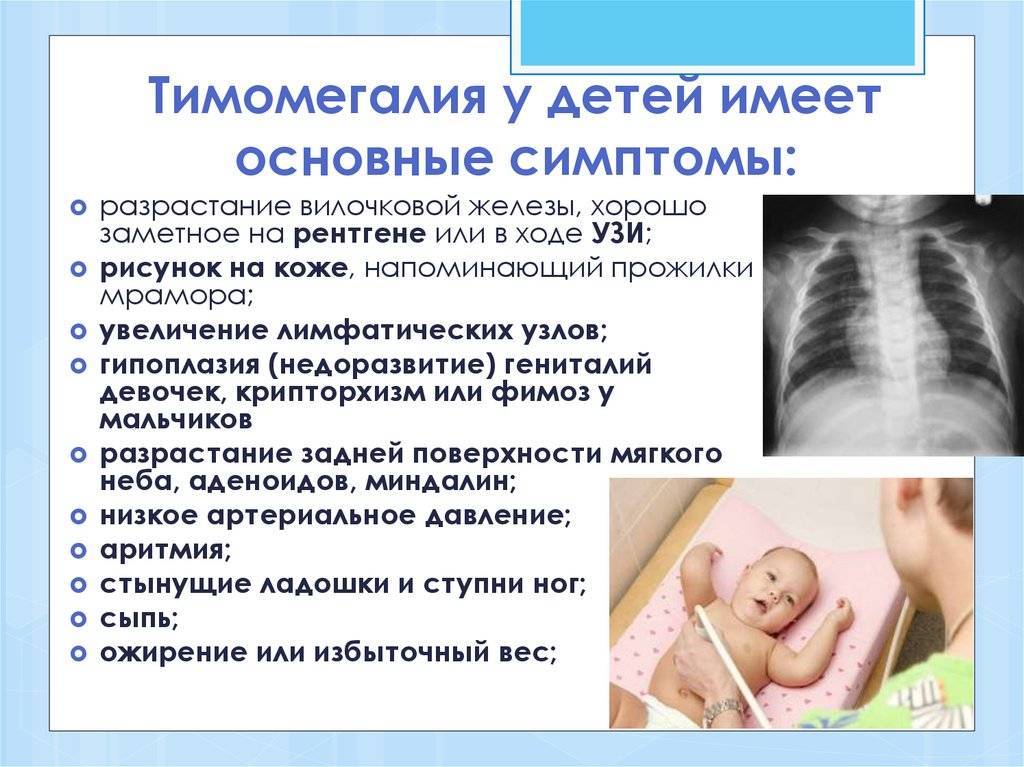
Чаще всего увеличенный тимус у грудных малышей не предполагает каких-либо лечебных мероприятий. Обычно к 6-летнему возрасту размеры железы нормализуются сами, если степень тимомегалии была 1 или 2.

Детям с такой проблемой нужно укреплять иммунитет. Их питание в обязательном порядке должно быть сбалансированным и регулярным.
Кроме этого, нужно соблюдение режима дня: ребенок должен хорошо высыпаться, определенное количество времени каждый день быть на свежем воздухе.
Если малыш находится на грудном вскармливании, маме нужно тщательно следить за своим питанием: необходима насыщенная витаминами и минералами пища и отказ от тех продуктов, которые могут навредить ребенку. Смеси также надо выбирать с богатым содержанием минеральных веществ и витаминов.
Тяжелая форма тимомегалии (3 или 4) у грудничков требует лечения. Оно должно быть индивидуальным, назначаться и контролироваться эндокринологом.
Малышу может быть назначено гормональное лечение продолжительностью до 5 дней. Мама, кормящая ребенка, должна употреблять в пищу продукты, содержащие большое количество витамина С (шиповник, цитрусовые, смородину, петрушку и др.). Врач может порекомендовать давать грудничку солодку, которая стимулирует кору надпочечников, элеутерококк, повышающий тонус организма, или женьшень в качестве биостимулятора.
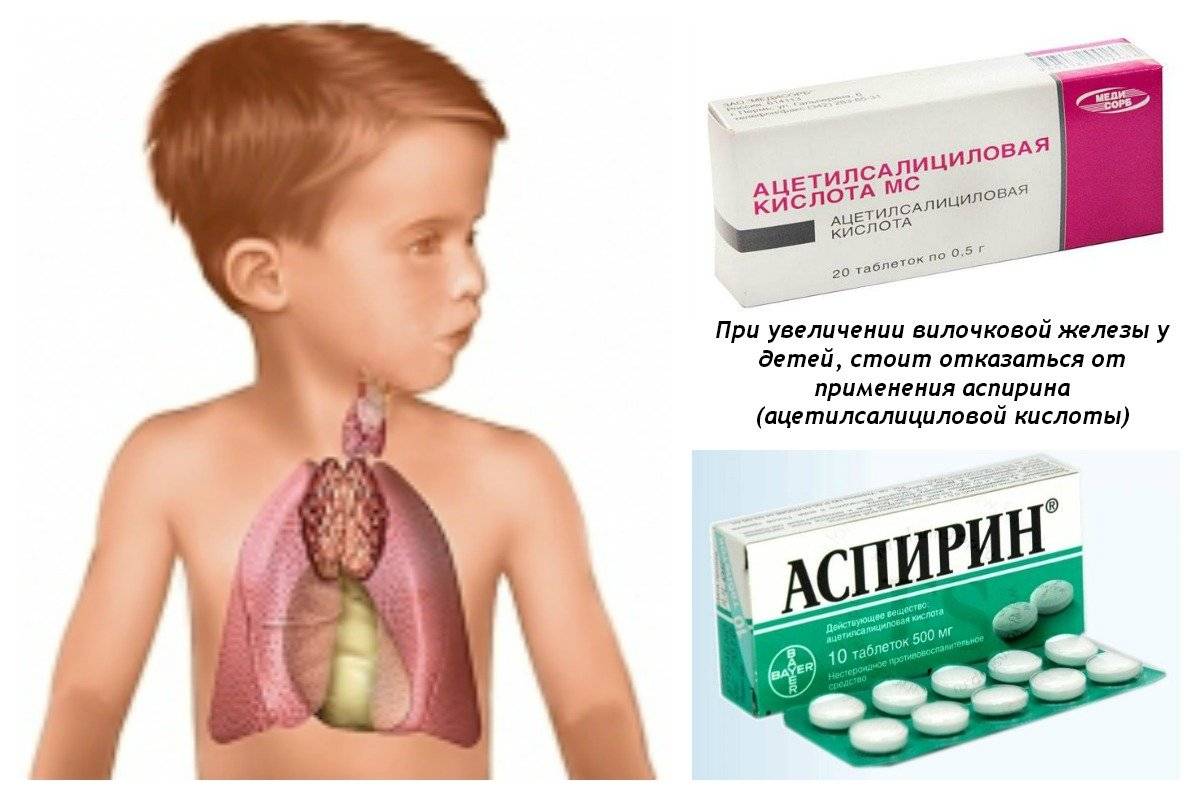
Родителям необходимо запомнить, что малышу с увеличенным тимусов нельзя давать аспирин, – это может стать причиной аспириновой астмы.
Задача родителей – недопущение развития у ребенка простудных заболеваний.
Особая группа риска
Следует понимать, что грудные дети с увеличенным тимусом так же, как и дети, зараженные ВИЧ, очень уязвимы для внешних негативных воздействий. К примеру, ОРВИ у них может стать причиной отека гортани.
Для предотвращения отека малышу с началом простуды или гриппа нужно давать антигистаминные препараты. Насчет лекарства от аллергии лучше проконсультироваться с врачом. Он назначит такой препарат, который можно будет использовать в течение всего периода болезни.
Тимомегалия 1 и 2 степеней не является противопоказанием для проведения профилактических прививок.
Но вакцинация обязательно должна сопровождаться приемом антигистаминного препарата.
При 3-й степени увеличения тимуса прививки, за исключением вакцинации от полиомиелита, переносятся на более поздний срок, когда железа вновь приобретет нормальные размеры.
Грудничку с увеличенным тимусом нельзя проводить хирургические операции, если без них можно обойтись.
При условии, что лечение проводится правильно, или тимус увеличен незначительно, к 6 годам признаки патологии исчезают.
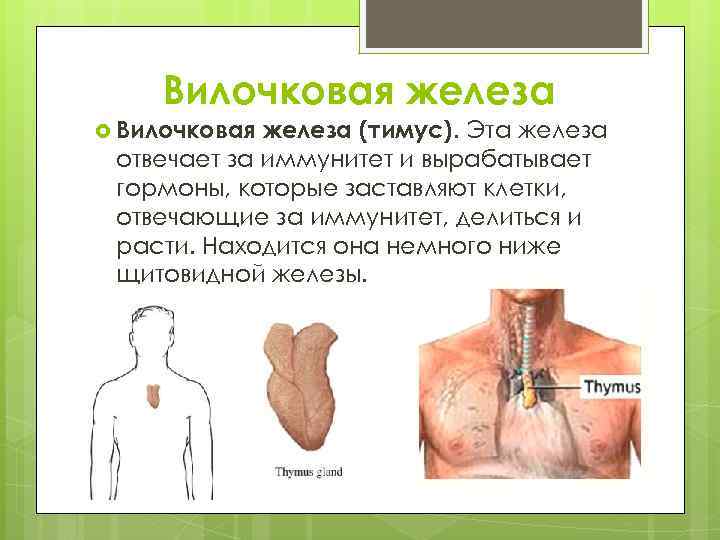
Некоторые заболевания тимуса очень опасны для здоровья малыша, а другие патологии органа, напротив, проходят сами собой и не требуют лечения. Если вилочковая железа увеличена у ребенка, это не повод для паники, но провести диагностику нужно обязательно.
О методах определения патологии тимуса у взрослого человека читайте в следующей статье.
Источники
- Neslihan Cuhaci et al. Gynecomastia: Clinical evaluation and management. Indian J Endocrinol Metab. 2014 Mar-Apr; 18(2): 150–158.
- Ruth E. Johnson and M. Hassan Murad. Gynecomastia: Pathophysiology, Evaluation, and Management. Mayo Clin Proc. 2009 Nov; 84(11): 1010–1015.
- Ronald S Swerdloff. Gynecomastia: Etiology, Diagnosis, and Treatment. Endotext . South Dartmouth (MA): MDText.com, Inc.; 2000-.2015 Aug 3.
| Хирургическая патология | |
|---|---|
| Анатомия | Анальный канал • Аппендикс • Желчный пузырь • Матка • Молочные железы • Прямая кишка • Яички • Яичники |
| Заболевания | Аппендицит • Болезнь Крона • Варикоцеле • Внутрипротоковая папиллома • Вросший ноготь • Выпадение прямой кишки • Гинекомастия • Гиперактивный мочевой пузырь • Гипергидроз • Грыжа • Грыжа белой линии живота • Дисгормональные дисплазии молочных желез • Желчекаменная болезнь • Заболевания селезёнки • Липома • Миома матки • Недержание мочи у женщин • Опухоли молочной железы • Паховая грыжа • Повреждения селезёнки • Пупочная грыжа • Синдром Аллена-Мастерса • Уретероцеле • Фиброаденома молочной железы • Холецистит |
| Операции | Вазэктомия • Дезартеризация геморроидальных узлов • Пластика стопы • Подкожная мастэктомия • Секторальная резекция грудной железы • Слинговые операции • Уретропексия • Френулотомия • Хирургическое лечение геморроя • Холецистэктомия • TOT • TVT |
| Видеолапароскопическая хирургия | Лапароскопическая аппендэктомия • Лапароскопическая перевязка труб • Лапароскопическая радикальная простатэктомия |
|
Что делать
Большинство родителей впадает в панику. когда ребенок приносит из школы заключение детского эндокринолога с диагнозом: “Диффузный эндемический зоб”. Но пугаться не стоит, потому что такое отклонение очень часто встречается у детей от 8 до 15 лет. Дети с увеличенной щитовидной железой должны находится под постоянным врачебным контролем. В первую очередь следует записаться на прием к детскому эндокринологу – в клинике “Эдкарик” есть такой специалист. В комплекс диагностических процедур входит:
- 1. Пальпация. Это элементарное прощупывание железы. Хотя метод старинный и не дающий только приблизительный результат, он до сих пор успешно применяется на практике.
- 2. УЗИ – это самый информативный способ.
- 3. Для определения функциональных способностей железы врач назначит анализ крови на гормоны. Определяется концентрация в крови свободного и тиротропного гормона ТТГ.
- 4. Также проводятся такие дополнительные методы обследования, как сканирование, определение антител, биопсия. Но при исследовании детей эти методы применяются крайне редко, и только в исключительных случаях.
Методы терапии
Методика лечения подбирается на основе выявления факторов, влияющих на железу, а также с учетом тяжести состояния малыша.
Незначительное увеличение, которое легко переносится крохой, не нуждается в особом лечении. В этом случае обычно назначается белковая диета. Такое питание необходимо, так как дефицит белка может быть причиной, по которой происходит увеличение железы. Поэтому после рождения для полноценного роста и развития ребенка огромную роль играет грудное вскармливание. Если у матери отсутствует возможность кормить младенца молоком, требуется подобрать специализированную адаптированную смесь.
При сильно выраженной патологии лечение проводится исключительно врачом. В некоторых случаях необходимо проведение операции, которую назначают в 2-3 года.
При обнаружении тревожных симптомов следует срочно обратиться к врачу, который при диагностике патологии назначит необходимую диету и режим питания.
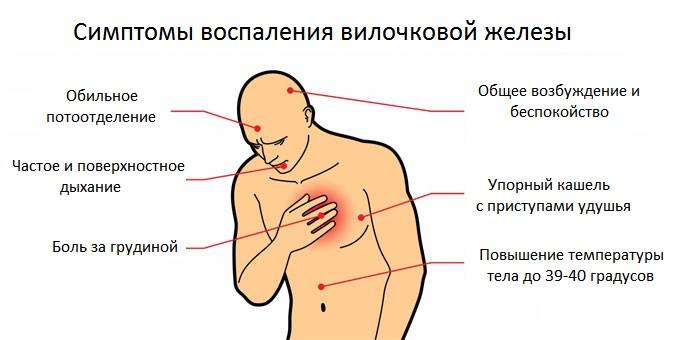
Чем опасна тимомегалия?
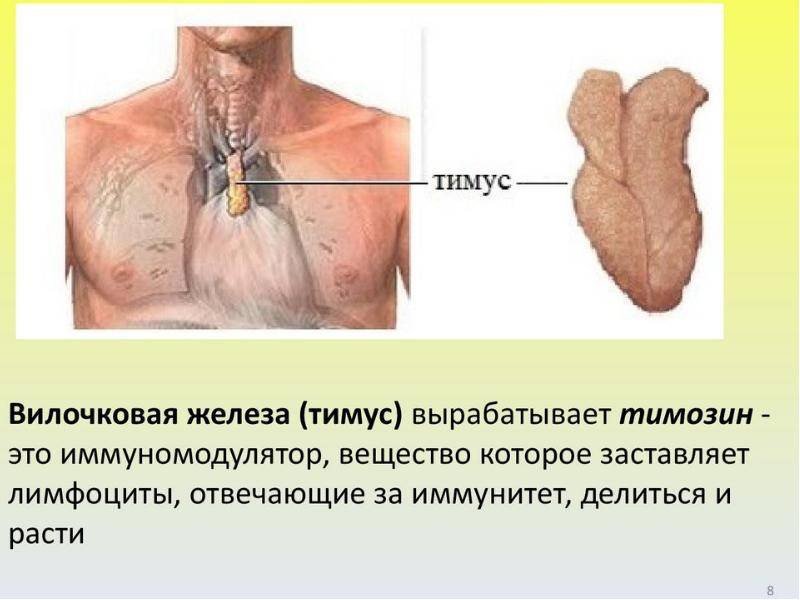
Ещё в 1960 году учёными и врачами было доказано, что тимус – это центральный орган иммунной системы ребёнка. Вилочковая железа вырабатывает клетки – ответственные за иммунитет ребёнка (Т-лимфоциты) и оказывает действие на работу эндокринной и иммунной системы организма. Однако начало развития тимомегалии, как правило, протекает без выраженных клинических изменений, которые позволили бы родителям заподозрить ухудшение здоровья ребёнка. Количество людей, владеющих информацией о развитии и функционировании тимуса в норме, не велико, в связи с чем распознать патологию данного органа становится очень непростой задачей для населения.
Диагностика
Поскольку существует множество причин субфебрилитета, нужно пройти целый комплекс анализов, чтобы установить причину. После жалобы врачу на субфебрильную температуру, необходимо сделать следующее:
- Анализ крови. Помогает определить наличие инфекций или поражений печени.
- Бактериоскопия. Сдается не только кровь, но и мазок слизистых систем. Помогает определить наличие бактерии.
- Анализы на серологические реакции. Помогают найти возбудителей заболеваний кишечника и ОРВИ.
- Сонография. Оценивает состояние внутренних органов брюшной полости, суставов и эндокринных желез.
- Рентгенологическая визуализация. Помогает определить проблемы с легкими.
- Инвазивные исследования. Если заражение касается кожного покрова.
- Уточняющие методы. Определяет климакс, беременность или наличие аллергии.
Развитие патологии
При стойком и прогрессирующем увеличении селезенки у новорожденных, детей старшего возраста, взрослых говорят о спленомегалии. Это вторичная патология полиэтиологичного характера.
При инфекционной природе на первое место выходит интоксикационный синдром. При патологии невоспалительного генеза возникает ноющая боль в левом подреберье.
Спленомегалия у новорожденных классифицируется на три группы:
- физиологическая – умеренное увеличение органа, вызванное недоразвитием тканей, несовершенством иммунитета. В дальнейшем рост органа прекращается, новорожденный достигает физиологической нормы;
- воспалительная – развивается на фоне инфекционного процесса (в том числе в перинатальном периоде), грибковой, вирусной или бактериальной болезни, а также вследствие паразитарных инвазий;
- невоспалительная – возникает на фоне заболеваний, вызванных циррозом печени, онкологическим процессом, тяжелой железодефицитной анемией, органной недостаточностью, врожденными патологиями органов ЖКТ у новорожденного.
Синдром спленомегалии не является изолированной нозологической единицей, так как практически всегда развивается как вторичная патология. У новорожденных небольшое увеличение органа сложно определить пальпаторно, так как он расположен под реберным каркасом. При физикальном осмотре можно выявить лишь значительное увеличение. Спленомегалия одинаково часто встречается у мальчиков и девочек.
Категории
- Анализы и диагностика(0)
- Беременность и роды(86)
- Бесплодие(3)
- Болезни сосудов(1)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(1)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(1)
- Диетология и грудное вскармливание(49)
- Иммунология(3)
- Инфекционные болезни(0)
- Кардиология(3)
- Кожные болезни(5)
- Косметология(1)
- Красота и здоровье(0)
- Маммология(12)
- Маммология для Пап(1)
- Наркология(4)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(0)
- Педиатрия(76)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(0)
- Проктология(1)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(4)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(1)
- Эндокринология(0)
УЗИ органов малого таза у женщин: как к нему подготовиться и как проводится исследование
Женский организм – крайне хрупкий механизм, требующий внимания и ухода
Но как же определить, какие изменения происходят в вашем теле, проверить, все ли в норме или уже пора обратить внимание на состояние того или иного органа? Ответить на эти вопросы женщинам помогают специалисты по ультразвуковой диагностике
Самым посещаемым женщинами видом таких исследований, по известным причинам, является УЗИ органов малого таза. Но многие, в силу неосведомленности и предрассудков, боятся процедуры. В нашей статье мы подробно и правдиво расскажем вам, как проходит УЗИ малого таза, как к нему подготовиться и какие результаты можно получить. Надеемся, это поможет вам избавиться от страха перед исследованием.
Лабораторные методы исследования
При подозрении на хронический простатит, в первую очередь выясняют, какова его природа: бактериальная или абактериальная. В первом случае требуется определить возбудителя или возбудителей, узнать, к каким препаратам они чувствительны. Для этого проводят лабораторные исследования мочи и секрета простаты.
Если по прошествии 10-ти дневного периода после ПРИ, тест на ПСА показал превышение уровня простато-специфического антигена от 4,0 нг/мл, это повод для направления пациента на биопсию с целью исключения онкологического процесса.
Рекомендованы следующие методы исследования:
соскоб из уретры;
общий и биохимический анализ мочи;
БАК посев мочи;
БАК посев секрета простаты.
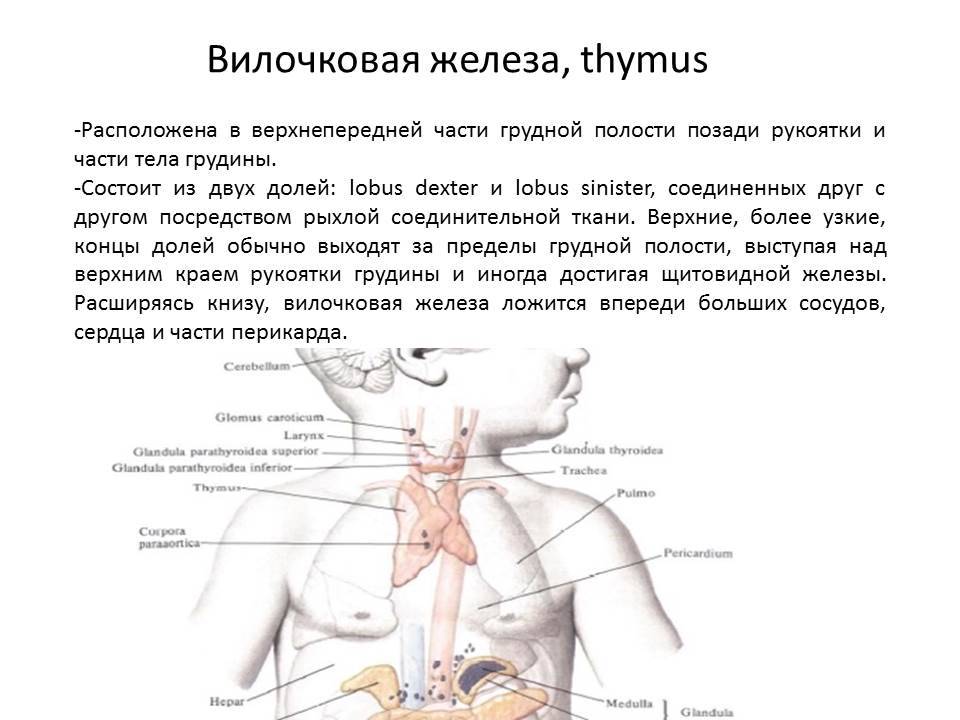
Анатомия вилочковой железы
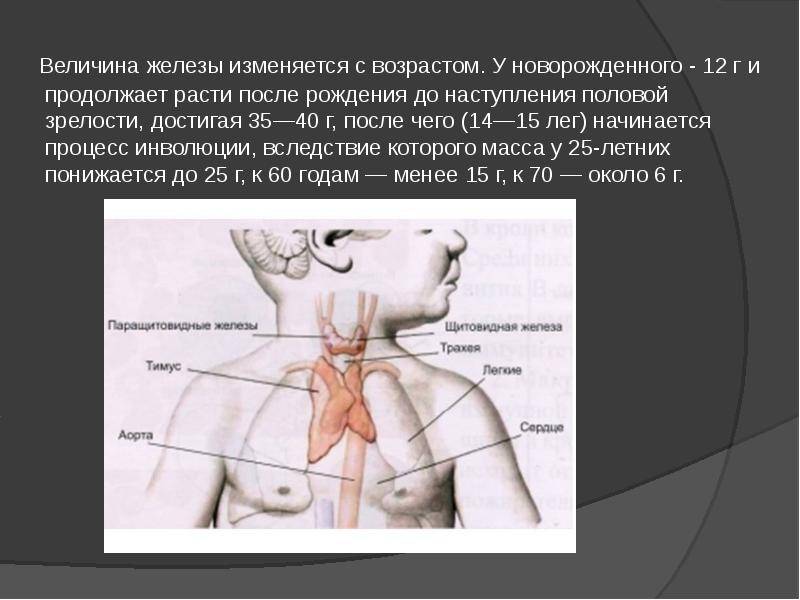
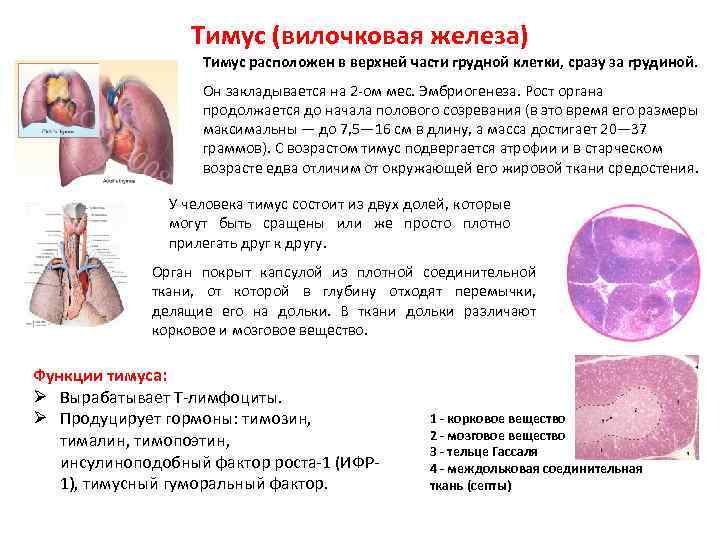
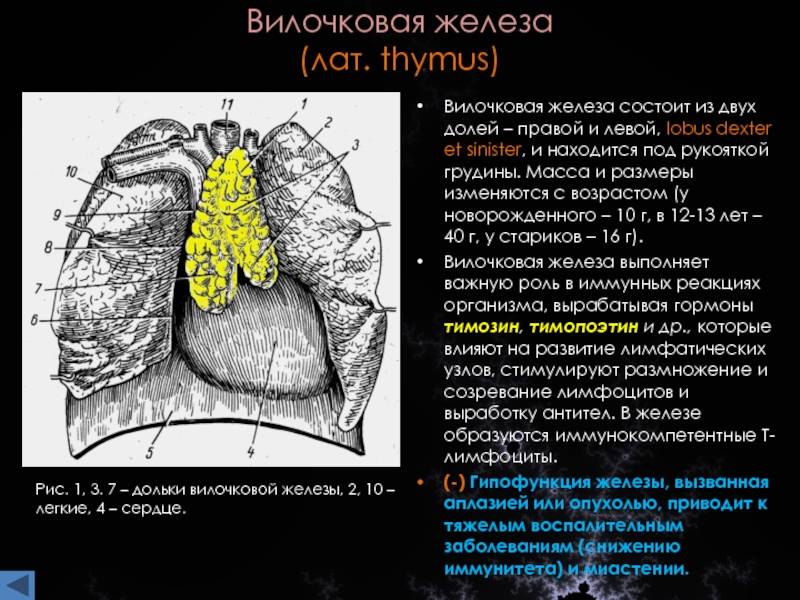
Вилочковая железа располагается в верхней передней части грудной полости непосредственно позади рукоятки грудины, плотно приле-гая к ней своей передней поверхностью. Она состоит из двух уплощенных в передне-заднем направлении треугольных долей, представленных серорозовой массой .
Доли, как правило, ассимметричны, в 2/3 наблюдений левая доля бывает крупнее правой.
Форма органа и дала его название – вилочковая железа (слово ,,thyme,, – в переводе с греческого обозначает лист тимьяна, который она, по-видимому, напоминала древним анатомам). Другой перевод слова ,,thyme,,- душа.
Примерно в 25% случаев у вилочковой железы встречаются добавочные или аберрантные дольки. В них возможно развитие тех же патологических изменений, что и в основной железе .
Вилочковая железа покрыта соединительно-тканной капсулой, от которой отходят соединительно-тканные перегородки или септы. Септы разделяют паренхиму, хотя и не полностью, на дольки размером 0,2-5 мм.
В каждой дольке различают корковое вещество, густо заполненное лимфоцитами и мозговое (медуллярное) – с гораздо меньшим количеством лимфоцитов . В мозговом веществе находятся тельца Гассаля.
Кровоснабжение вилочковой железы осуществляется многочисленными тимическими артериями, отходящими от внутренней грудной артерии, верхних и нижних щитовидных артерий и др.
Стенка сосудов артериального и венозного звеньев имеет базальную мембрану с выраженной основой из ретикулярных волокон. Она препятствует свободному проникновению во внутреннюю среду тимуса из кровотока клеточных элементов и крупномолекулярных соединений, а в кровоток из корковой зоны тимуса – незрелых лимфоцитов. Стенка капиллярного звена (в медуллярной зоне) не имеет прочной мембраны и доступна проникающим в нее лимфоцитам.
Соединительная ткань, сопровождающая сосуды корковой зоны тимуса, отделена от паренхимы органа плотной базальной мембраной эпителия тимуса. Обнаружение двух базальных мембран между крово-током и внутренней средой тимуса в корковой зоне позволило предположить существование гематотимического барьера .
Лимфатические сосуды, пронизывая капсулу и междольковые перегородки, соединяются с сетью регионарных, в том числе паратимических лимфоузлов. В паренхиме эти сосуды наиболее хорошо представлены в кортикомедуллярной зоне и вокруг эпителиальных телец. Такая локализация в первом случае, по-видимому, связана с рециркуляцией лимфоцитов, во втором – с резорбцией детрита отживших клеток медуллярной зоны .
Иннервация вилочковой железы осуществляется от симпатического и парасимпатического отдела вегетативной нервной системы.
Нервы проходят в ткань железы по ходу сосудов. В паренхиме волоконца образуют среди клеточных элементов терминальные сплетения. Иннервация органа происходит без синаптической связи – прямым путем .
Лечение тимомы
Основной метод лечения опухолей вилочковой железы — хирургический. Операция может быть выполнена открытым способом (через разрез) или торакоскопически (через прокол в грудной стенке). Врач выбирает вид вмешательства в зависимости от размеров опухоли, ее распространения в соседние структуры и других факторов.
Если опухоль находится в пределах тимуса (стадия I по Masaoka/Koga), помимо удаления тимомы обычно не требуется никакого дополнительного лечения. Если новообразование прорастает в соседние органы, распространяется в лимфатические узлы, после операции назначают химиотерапию, или лучевую терапию, или их сочетание (химиолучевая терапия). Иногда эти виды лечения применяют до хирургического вмешательства, чтобы уменьшить размеры образований и упростить их удаление. Неоадъювантная и адъювантная терапия помогают снизить риск рецидива.
Если опухоль невозможно удалить, например, из-за очень сильного прорастания в соседние структуры, наличия множества метастазов, лечение тимомы проводят химиопрепаратами и/или лучевой терапией.
Обратитесь за помощью к профессионалам в международной клинике Медика24. Наши врачи выполняют хирургические вмешательства любой сложности, проводят лечение тимом и других новообразований противоопухолевыми препаратами последних поколений в соответствии с современными международными рекомендациями.
Причины
Низкий уровень гемоглобина может быть связан как с самим онкологическим заболеванием, так и с его лечением.
- Химиотерапия цитостатическими препаратами уничтожает быстро делящиеся клетки в организме, не только раковые, но и клетки костного мозга. Именно они отвечают за процесс эритропоэза — образования красных кровяных телец (эритроцитов). Снижается выработка эритроцитов, их объем в крови (гематокрит) уменьшается, развивается анемия.
Химиотерапия препаратами платины угнетает работу почек и выработку ими гормона эритропоэтина. Этот гормон стимулирует процесс эритропоэза — образования эритроцитов. Его уровень снижается, эритропоэз замедляется, гематокрит снижается, развивается малокровие.
Лучевая терапия может негативно влиять на костный мозг, что также приводит к снижению выработки эритроцитов.
- Многие виды рака дают метастазы в кости, которые поражают красный костный мозг. Раковые клетки замещают нормальные, активные клетки костного мозга, это приводит к снижению производства эритроцитов.
- Малокровие бывает связано с внутренним кровотечением. Например, при раке кишечника, желудка. Постоянная кровопотеря служит причиной снижения объема эритроцитов и развития кислородного голодания.
- Функциональные нарушения органов ЖКТ и/или плохой аппетит приводят к дефициту витамина В12, железа, необходимых для нормального кроветворения и поддержания уровня гемоглобина в крови.
- Злокачественная опухоль отравляюще действует на организм. Раковая интоксикация приводит к повреждению и разрушению эритроцитов — патологическому гемолизу. Кроме того, интоксикация негативно влияет на работу костного мозга, что приводит к нарушению эритропоэза.
- Собственная иммунная система человека, реагируя на злокачественную опухоль, может спровоцировать снижение гемоглобина. Ее активные клетки — цитокины угнетают выработку эритропоэтина почками. Кроме того, цитокины атакуют красные кровяные тельца — эритроциты, снижая продолжительность их жизни в полтора — два раза. Это приводит к снижению гематокрита и развитию анемии.
Зачастую причиной низкого гемоглобина и анемии при онкологическом заболевании служит сочетание нескольких этих факторов.
Методы диагностики заболеваний щитовидной железы
При подозрении на нарушения функции щитовидной железы проводится комплекс диагностических процедур, который включает в себя, кроме осмотра врачом-эндокринологом, ряд лабораторных и инструментальных исследований. Конкретный перечень исследований определяет лечащий врач.
Общий анализ крови
Общий анализ крови относится к исследованиям обязательного диагностического минимума, которые назначаются практически при любом заболевании. Общий анализ крови поможет врачу оценить влияние заболевания щитовидной железы на общее состояние организма.
Общий анализ мочи
Общий анализ мочи, так же как и клинический анализ крови, относится к исследованиям обязательного диагностического минимума.
Биохимический анализ крови
Целью биохимического анализа крови является выявление изменений в органов и тканях, которые могут сопутствовать заболеванию щитовидной железы. Оцениваются такие показатели, как общий белок, мочевина, холестерин, билирубин, ферменты печени, креатинин.
Анализ крови на гормоны
Анализ крови на гормоны является одним из основных методов диагностики заболеваний щитовидной железы. Прежде всего, оцениваются такие показатели, как Т4 (тироксин) свободный, антитела к тиреоглобулину (АТ-ТГ), ТТГ (тиреотропный гормон). Эти три анализа составляют скрининговое исследование, которое выявляет патологию щитовидной железы. Развернутое исследование помимо названных включает в себя и другие показатели.
Анализ на маркеры аутоиммунных заболеваний
Анализ крови на маркеры аутоиммунных заболеваний щитовидной железы, прежде всего, включает такие показатели, как антитела к тиреоглобулину (anti-Tg) и антитела к тиреопероксидазе (anti-TPO).
УЗИ щитовидной железы
УЗИ щитовидной железы позволяет определить размер железы, а также наличие в ней узлов.
Радиотермометрия
Радиотермометрия позволяет обнаружить области с повышенной температурой в щитовидной железе. Более высокие температурные значения указывают на повышенную интенсивность обменных процессов, что характерно для злокачественных новообразований.
Другие инструментальные исследования
В случае неясной клинической картины могут быть назначены дополнительные исследования щитовидной железы – компьютерная томография (МСКТ), МРТ, сцинтиграфия.
Пункция щитовидной железы
Проводится пункция щитовидной железы, полученный материал исследуется под микроскопом, что позволяет изучить изменения в ткани железы.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Определение болезни. Причины заболевания
Ангина (от латинского «angile» — давить, сжимать) — острое инфекционное заболевание, вызываемое только бета-гемолитическим стрептококком группы А, который поражает лимфоидный аппарат глотки. Клинически характеризуется синдромом общей инфекционной интоксикации, острым тонзиллитом и углочелюстным лимфаденитом.
Краткое содаржение статьи — в видео:
Этиология (причина ангины)
Таксономия возбудителя:
- Царство — бактерии
- Род — стрептококки
Впервые стрептококк был обнаружен Т. Бильротом в 1874 году.
Стрептококки являются неподвижными грамположительными бактериями. Они располагаются парами, цепочками. Их таксономическое деление основано на различиях строения А-липополисахарида (обеспечивает сродство к соединительной ткани).
Строение стрептококка:
- Протеины клеточной стенки:
- М — подавляет фагоцитоз, имеет сродство к соединительной ткани сердца;
- Т — фактор типоспецифичности;
- R — нуклеопротеид;
- Протеиназа — вызывает набухание соединительной ткани сердца;
- Стрептокиназа — участвует в переводе плазмина в плазминоген, т. е. вызывает фибринолиз
- Липотейхоевая кислота — обладает сродством к эпителию лимфоидного аппарата глотки, обеспечивает фиксацию стрептококка, т. е. является рецептором;
- Гиалуроновая кислота — входит в состав капсулы, препятствует фагоцитозу возбудителя и расщепляет гликозаминогликаны;
- Стрептолизины:
- S (гемолиз эритроцитов, иммуносупрессия);
- О (кардиотоксичен — воздействует на митохондрии, блокирует тканевое дыхание в сердечной мышце и нарушает проведение сердечных импульсов);
- Эритрогенный экзотоксин — т. н. токсин Дика, вызывающий типичные проявления скарлатины, а в совокупности с другими факторами патогенности поражает капилляры, вызывая точечную сыпь. Первичная инфекция, как правило, протекает по типу скарлатины, а все повторные заражения — по типу ангины, так как к токсину Дика вырабатывается иммунитет. Однако следует помнить, что проявления жизни на Земле весьма обширны и многообразны, и не всегда подчиняются правилам — иногда скарлатина не проявляется, например, при субклинической форме, когда первичное заболевание протекает скрыто, а иммунитет к токсину формируется, или конкретный штамм стрептококка является нетоксигенным, т. е. не вырабатывает токсин, и первая встреча с возбудителем будет типичной ангиной. Также возможна повторная скарлатина, вызванная различными антигенными вариантами стрептококка).
При реакции организма на разные типы стрептококков выделяют однородный иммунитет (стойкий полииммунитет), который защищает от заражения, а также моноиммунитет (обусловленный бактериальными типоспецифичными М-антигенами), который не предохраняет от заболевания другими типами.
Возбудитель чувствителен к высыханию, погибает при нагревании до 60°C за 30 минут, высокочувствителен к антибиотикам пенициллинового и цефалоспоринового рядов. Стрептококки размножаются на кровяном агаре (вызывают гемолиз эритроцитов), могут расти в молочных продуктах, мясном фарше и салатах.
Эпидемиология
Антропоноз. Источник инфекции — больные ангиной, скарлатиной и другими формами стрептококковой инфекции (бета-гемолитический стрептококк группы А) и носители стрептококка.
Механизм передачи: аэрозольный (путь передачи воздушно-капельный), возможен алиментарный (связанный с неполноценным питанием) и контактный пути передачи, особенно у детей раннего возраста.
Восприимчивость к инфекции высокая, сезонность осенне-зимняя. Значительную роль в распространении заболевания имеет повышенная скученность населения.
Летом ангина возникает реже, чем зимой, но протекает обычно тяжелее, так как люди не подозревают, что могут заболеть ангиной в такое тёплое время года, и реже обращаются к врачу сразу при появлении симптомов.
Факторы риска
Чаще всего ангиной заболевают:
- дети от 5 до 15 лет;
- родители ребёнка школьного возраста;
- взрослые, часто контактирующие с детьми.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Как лечить острый тонзиллит
Лечение острого тонзиллита или ангины зависит от возбудителя и степени тяжести заболевания.
1.
Если речь идет о бактериальной природе заболевания, необходимо назначение антибактериальных препаратов разных групп.Эффективный антибиотик может назначить только врач!Против вирусного тонзиллита антибиотики не эффективны!
2.
Симптоматическое лечение: Включает в себя прием жаропонижающих, обезболивающих, а также применение местных противовоспалительных и антимикробных препаратов в форме растворов, пастилок, таблеток.
3.
Щадящая диета: исключение острого, жареного, кислого поможет снизить раздражение в горле.
4.
При неэффективности лечения или появлении осложнений показана госпитализация
В больнице пациент сможет находиться под пристальным вниманием врачей. Это позволит держать под контролем показатели крови и при необходимости начать гормональную и противовоспалительную терапию
Возможно использование системных антибиотиков.
При необходимости выполняется оперативное вмешательство.
Независимо от тяжести заболевания, вызвавшего его возбудителя и формы проявления, лечение должно быть комплексным, то есть обладать антимикробным, противовоспалительным и обезболивающим эффектом. Бесконтрольное лечение народными средствами может только навредить.