Питание для кормящей мамы: от 6 до 12 месяцев
В полгода маме можно постепенно расширять рацион, однако отдавать предпочтение по-прежнему стоит вареным, тушеным, приготовленным на пару или запеченным блюдам. Попробуйте в небольших количествах фрукты, от которых до этого воздерживались. И лучше проводить подобные эксперименты утром — чтобы в течение дня вы могли заметить реакцию малыша, если она возникнет. Что можно пробовать включать в рацион от 6 до 12 месяцев:
Мясо (говядина, курица);
Фасоль и бобовые;
Рыба в отварном и тушеном виде;
Морепродукты;
Кабачки, патиссоны;
Капуста цветная, белокочанная, брюссельская, брокколи (с осторожностью);
Новые фрукты (умеренно);
Любые орехи (кроме арахиса);
Чеснок. На второй год жизни ребенка мама возвращается к обычному рациону — конечно же, учитывая предпочтения малыша, если она продолжает кормить грудью.
На второй год жизни ребенка мама возвращается к обычному рациону — конечно же, учитывая предпочтения малыша, если она продолжает кормить грудью.
До какого возраста необходимо кормление ребенка по требованию?
Многих молодых родителей пугает, что малыш так и будет сутками «висеть» на груди или требовать грудь в самый неожиданный момент. Как наладить режим? Он наладится сам собой: с каждым месяцем, по мере взросления ребенка интервалы между прикладываниями будут увеличиваться. Если малыш не ограничен в контакте с мамой и получает грудь на каждый призыв, он не чувствует тревоги и ощущает себя в безопасности, поэтому и смысла в частых прикладываниях для себя не видит. В первые месяцы кормления чаще всего строятся вокруг снов: как правило, мама укладывает ребенка с грудью, и после пробуждения предлагает ее.
Позднее, когда в жизни ребенка появляется предсказуемый ритм дня и прикорм, грудное вскармливание тоже становится более предсказуемым. А грань между кормлением новорожденного по требованию или по часам стирается, потому что малыш просит грудь примерно в одно и то же время каждый день.
Лечение кормящей мамы при инфекциях
Что делать и как лечиться, если вы все же заболели? В первую очередь, нужно обратиться к врачу и понять, какого рода этот недуг.
Если болезнь имеет вирусный характер, то здесь важно знать, что наука не разработала лекарств, улучшающих течение ОРВИ. Необходимо дать организму время на выработку антител и облегчить ему жизнь в этой нелегкой работе
Важен постельный режим, прохладное, хорошо проветриваемое помещение с влажностью воздуха не менее 45-50%, обильное питье и сон.
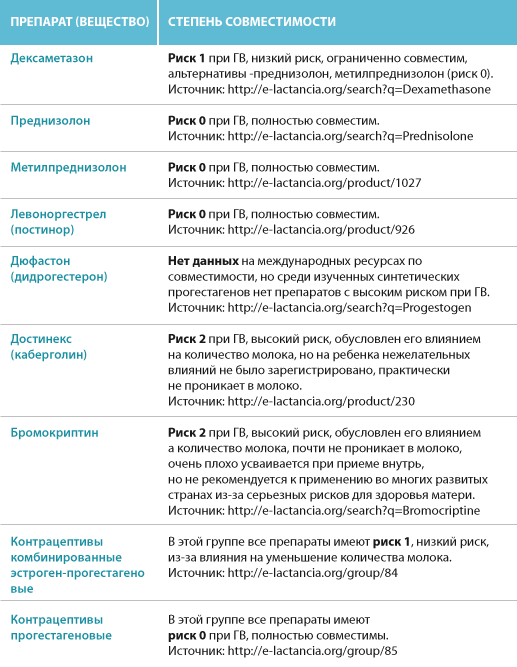
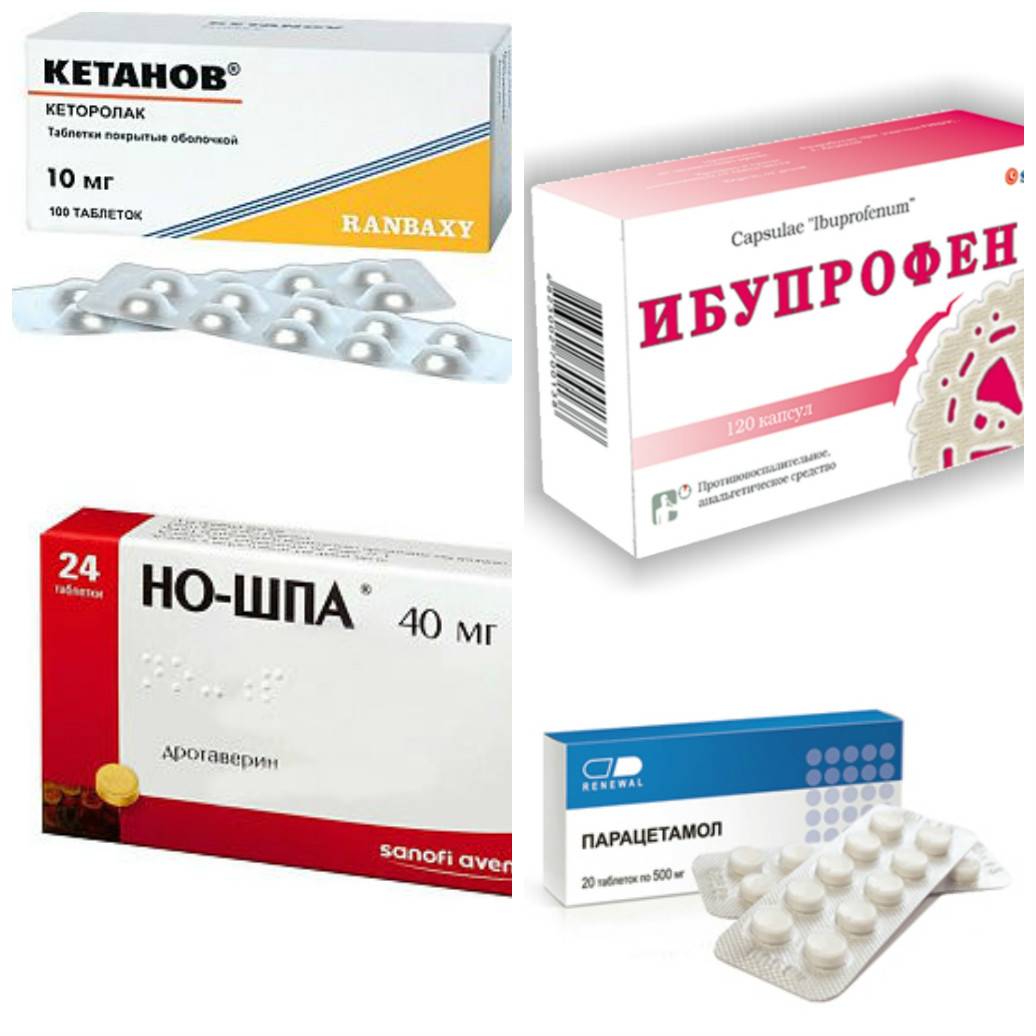
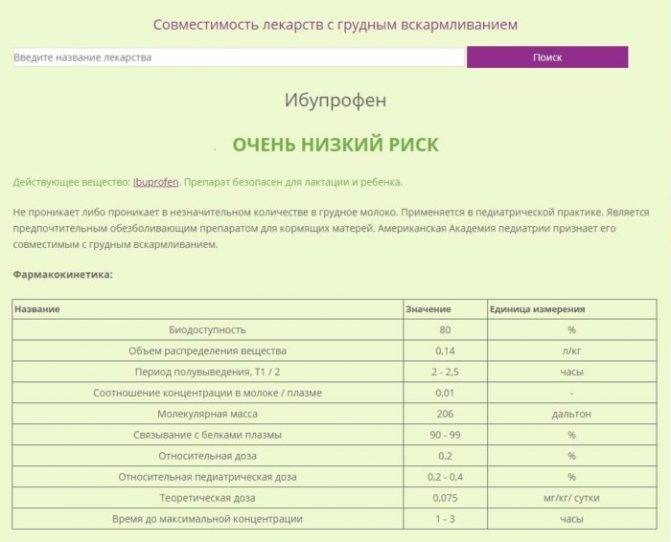
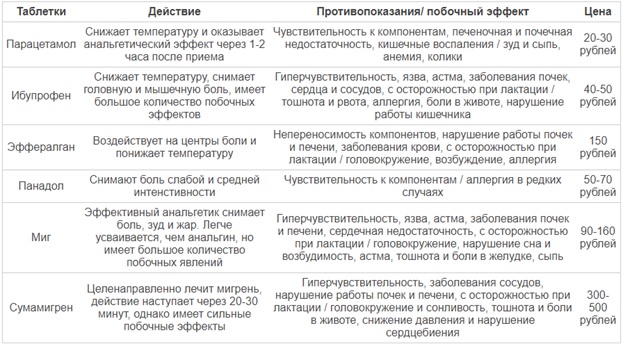
Облегчить состояние при высокой температуре могут жаропонижающие препараты. Многие из них совместимы с грудным вскармливанием и не представляют угрозу для малыша.
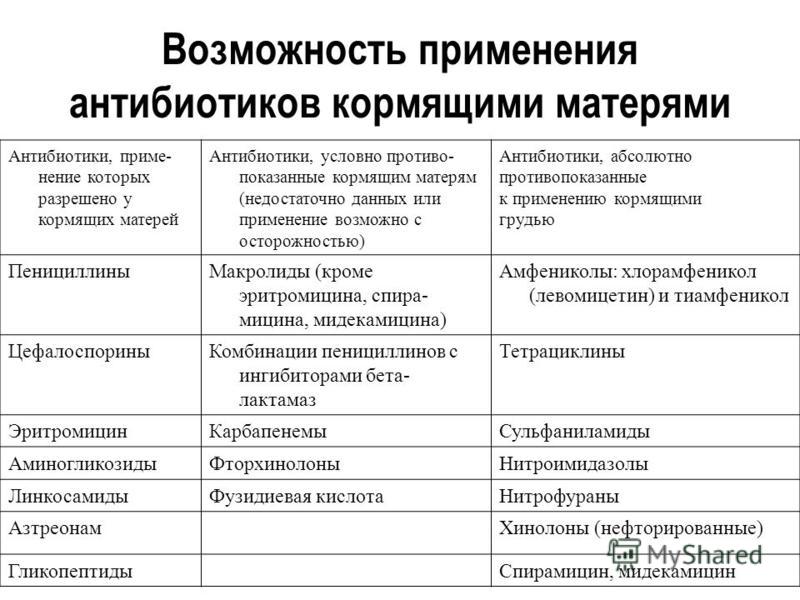
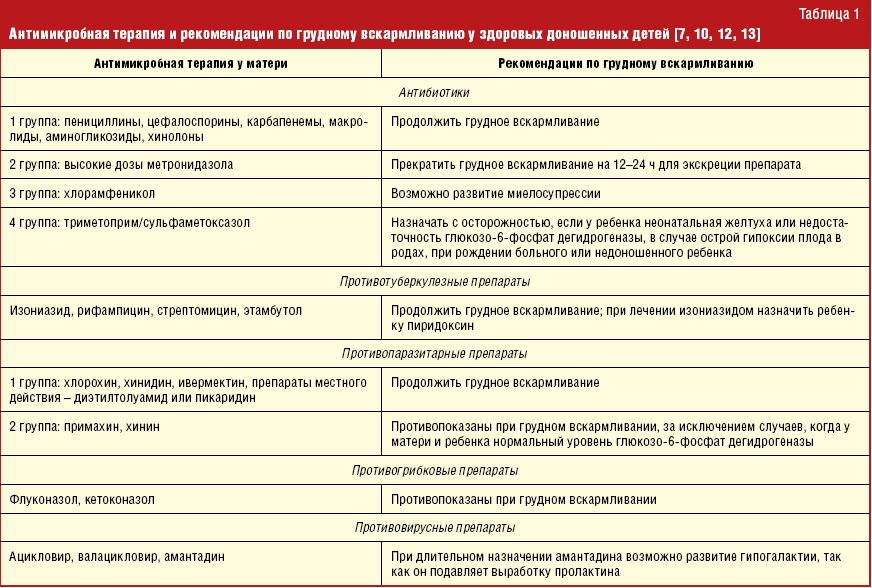
Если это бактериальная инфекция, в том числе часто распространенные ангина, цистит, гайморит, может потребоваться прием антибиотиков (как и в случае инфицированного мастита, послеродового воспаления матки, послеоперационных осложнений). К счастью, сейчас есть много современных антибактериальных препаратов, совместимых с кормлением.
Возможные причины повышения температуры при грудном вскармливании:
- Нагрубание молочных желез. В этом случае волноваться не стоит, повышение температуры связано с приходом молока (максимальные показатели нормы – 37,6°С). Если нет никаких осложнений, температура понижается самостоятельно, а с походом к врачу можно повременить. Беспокоиться можно начинать, если уплотнения в груди не желают проходить, а жар держится долгое время. Это может быть связано с застоем молока (лактостаз), и для разрешения данной проблемы нужно правильно сцедить накопившуюся жидкость.
- Мастит. Довольно частое явление у родильниц, вызываемое попавшей в организм инфекцией. Как правило, болезнетворные микробы проникают в грудь через маленькие трещинки в области сосков. Основные симптомы мастита: высокая температура (39°С и выше), болит грудь, озноб, пальпируются непроходящие уплотнения в молочной железе. Если у вас есть указанные симптомы, медлить нельзя, необходимо как можно скорее обратиться к специалисту.
- Аллергическая реакция. В первые дни после родов новоиспеченная мамочка более чувствительна, а потому вполне ожидаема аллергия на некоторые продукты, препараты и даже запахи. Если показатели температуры не превышают 37,5°С, а на теле нет никаких проявлений аллергии (пятен, расчесов и т.д.), можно понаблюдать за состоянием своего здоровья самостоятельно. Через пару дней организм должен адаптироваться.
- Бактериальное поражение носоглотки и ротоглотки (гайморит, ангина, тонзиллит). Лучшее решение в данной ситуации – не заниматься самолечением, а вызвать участкового терапевта для осмотра.
- Расхождение или воспаление швов. Швы остаются после операции кесарева сечения, а также после сделанной перинеотомии либо эпизитомии. Причиной повышения температуры в подавляющем проценте случаев служит первый вариант. Если на коже в месте стыка швов вы заметили покраснение, уплотнения или инфильтрацию – срочно обращайтесь в родильный дом, в котором вы рожали, в любое время суток.
- Пищевая токсикоинфекция.
- Обострение хронических заболеваний. После родов организм мамочки еще слаб после пережитой нагрузки, а потому нередки случаи ухудшения самочувствия. Обычно родильница сама знает о своих хронических заболеваниях, а также их симптомах. Не стоит терпеть или лечиться тем, чем вы привыкли, многие препараты проникают к ребенку через грудное молоко и очень вредны для него.
- Послеродовая депрессия. Как известно всем, у кого есть детки, послеродовой период полон неожиданностей, стрессов и бессонных ночей. Такой режим очень труден для молодой мамы, а потому нередко на фоне постоянного волнения у неё может произойти повышение температуры. Лечение от этого недуга простое – избегать излишнего беспокойства, давать себя отдых и хоть изредка оставлять малыша на пару часов на близких родственников.
Как видно, причин для повышения температуры может быть множество, и не все они напрямую связаны с состоянием молочных желез.
Лактация при болезни ребёнка
Если заболела не мать, а ребёнок, то прекращать грудное вскармливание тоже неразумно. Ни одна искусственная смесь не содержит такого количества витаминов и питательных веществ как грудное молоко. Кроме того, доказано, что у материнского молока может меняться состав в зависимости от потребностей ребёнка, получается, что грудное молоко в данном случае будет выступать природным лекарством и поможет малышу победить болезнь. Если проблем с лактацией у матери нет, то ребёнку грудное молоко пойдёт лишь на пользу.
Хотя бывают случаи, когда состояние здоровья ребёнка может стать абсолютным противопоказанием для грудного вскармливания. Категорически запрещено кормить грудью детей, страдающих галактоземией. Это генетическое заболевание характеризуется нарушением обмена веществ. Организм ребёнка оказывается не способен преобразовать лактозу в глюкозу, в результате чего могут произойти тяжёлые поражения пищеварительной, зрительной, нервной и других систем организма.
Можно ли кормить ребёнка грудью во время болезни?
Женщинам советуют особенно внимательно следить за своим здоровьем, начиная с этапа беременности, но даже после рождения ребёнка эти советы остаются актуальными, ведь период грудного вскармливания может длиться около года. В это время связь матери с малышом хоть и настолько прочна, как во время беременности, но всё равно очень сильна. Мать должна следить за своим питанием и самочувствием, чтобы не подвергать опасности малыша.
В некоторых случаях можно не отказываться от грудного вскармливания даже во время болезни, если состояние матери не вызывает опасений. Однако есть несколько видов заболеваний, наличие которых является абсолютным противопоказанием к грудному вскармливанию:
- активные формы туберкулёза;
- сифилис;
- ВИЧ-инфекция;
- Т-лимфотропный вирус человека 1 и 2 типа;
- бруцеллёз;
- особо опасные инфекции: чума, холера, тиф и др.
Также грудное вскармливание запрещено, если женщина принимает наркотики или цитостатические препараты. Запрет грудного вскармливания может быть обоснован общим состоянием матери, если у неё диагностированы серьёзные заболевания печени, почек, сердца или мозга, которые не позволяют её тратить дополнительные силы на лактацию.
При принятии решения о возможности грудного вскармливания оценивается не только физиологическое, но и психологическое состояние женщины, особенно если беременность и роды протекали с осложнениями. Острые послеродовые психические заболевания и расстройства могут стать причиной девиантного поведения. Женщина может стать потенциально опасной для своего ребёнка. Известны случаи, когда матери пытались навредить малышу и даже убить его.
Чтобы нормализовать психическое состояние, женщинам назначают сильнодействующие препараты для борьбы с послеродовой депрессией или послеродовым психозом. Однако эти препараты могут быть вредны для ребёнка, негативно сказаться на его росте и развитии, поэтому от грудного вскармливания придётся отказаться.
Другие статьи по теме:
- Головная боль при беременности
- Профилактика мигрени
- Головная боль напряжения (ГБН)
- Головная боль на 1 триместре беременности
- Головная боль на 2 триместре беременности
- Головная боль на 3 триместре беременности
- Головная боль на ранних сроках беременности
*Материалы, размещенные на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остается исключительной прерогативой вашего лечащего врача! Клинический Институт Мозга не несёт ответственности за возможные негативные последствия, возникшие в результате использования информации, размещенной на сайте neuro-ural.ru.
Чем грозит безответственное употребление лекарств при беременности?
Если мы говорим об употреблении лекарств во время беременности и возможных рисках, связанных с этим, здесь есть несколько моментов, которые следует учитывать.
Во-первых, важно помнить, что организм женщины во время беременности претерпевает множество физиологических изменений. Эти изменения могут привести к изменению фармакокинетики препарата
Это, в свою очередь, может привести к возникновению более или менее тяжелых побочных эффектов, усиленному проникновению лекарственных средств через плаценту и неблагоприятному воздействию лекарственного вещества и его метаболитов на развивающийся организм ребенка.
Во-вторых, некоторые лекарственные вещества могут влиять на течение беременности, приводить к преждевременным родам или другим нарушениям.
В-третьих, лекарственные вещества могут иметь побочные эффекты, влияя на плод — тогда речь идет о тератогенном, эмбриотоксическом, фетотоксическом или генотоксическом воздействии. Такое лекарственное взаимодействие очень опасно и может привести к гибели эмбриона, функциональным нарушениям, задержке развития и врожденным дефектам.
Вещества с документально подтвержденным вредным воздействием на плод включают:
- Аминогликозиды, которые проявляют нейротоксическое и ототоксическое действие;
- Хлорамфеникол, который может вызывать гематологические нарушения, и при использовании в перинатальном периоде может способствовать развитию так называемого серого синдрома. Симптомы: нежелание есть, дыхательная недостаточность, нарушение кровообращения) и даже гибель;
- Противоэпилептические препараты. Например, карбамазепин может вызывать расщелину позвоночника, вальпроевая кислота — дефекты нервной трубки, фенитоин — аномалии в структура черепа;
- Ингибиторы АПФ — каптоприл, эналаприл, лизиноприл, рамиприл — могут вызывать пороки развития, повреждение внутренних органов, нарушения роста плода;
- Ретиноиды — повышают риск выкидыша, могут привести к дефектам центральной нервной системы и сердечно-сосудистой системы;
- Цитостатики — подавляют синтез ДНК, обладают мутагенным и канцерогенным действием.
Как лечить простуду
В таком непростом вопросе могут быть полезны препараты, поставляющие организму человека интерфероны и средства, подстегивающие собственную систему активизироваться против вирусов. Но даже эти медикаменты назначает врач. При высокой температуре необходимо обильно питье — травяные чаи или просто теплая вода. Наденьте легкую одежду из натуральных тканей, делайте холодные компрессы на лоб, под колени, сгибы локтей. Забудьте об обтираниях водой с уксусом, водкой, кожа как губка все впитает, эта гремучая смесь окажется в молоке.
Лечение простуды при беременности схоже с оздоровительными процедурами при ГВ. Если нет угрозы жизни матери, лучше воздержаться от медикаментозных вариантов снятия симптомов. Полощите горло настоями лекарственных трав, раствором соли, соды и капелькой йода.
Как правильно наладить грудное вскармливание после родов?
О пользе грудного молока сказано очень много. Это неоспоримый факт. Любая женщина мечтает дать своему малышу все самое лучшее, но, чтобы наладить кормление новорожденного, нужно обладать соответствующими знаниями.
Грудное вскармливание — действительно совершенно естественный процесс. Как только женщина забеременела, ее организм уже готовится к этому посредством изменения гормонального фона.
Особую важность представляет собой первое прикладывание новорожденного к груди мамы, которое должно произойти в самые короткие сроки, еще в родильном зале. Контакт «кожа к коже» и первые сосательные движения запускают цепочку биохимических процессов в организме мамы
Несмотря на то, что в молочных железах еще нет молока, именно акт сосания помогает наладить лактацию и стимулирует выработку гормона любви — окситоцина. Для женщины его значимость заключается и в том, что благодаря ему происходит сокращение матки после родов. Кстати, интересный факт: если малыша положить маме на грудь, он самостоятельно без чьей-либо помощи сможет найти сосок. Во время беременности ореолы груди приобретают более темный цвет, чтобы еще плохо видящий малыш мог найти грудь, а железы Монтгомери (точки вокруг соска) выделяют секрет, имеющий запах околоплодных вод, в которых ребенок пробыл всю беременность.
Первое, что получает новорожденный, — это молозиво. Его совсем немного, но младенцу достаточно! Молозиво — уникальный продукт, содержащий большое количество белка, альбуминов, антител, иммуноглобулинов (это мощнейшая защита ребенка от различных инфекций). Состав молозива и зрелого молока, которое приходит позже, различается: в первом в разы меньше жиров и углеводов, что позволяет полностью усваиваться в организме новорожденного и обеспечивать его силами и энергией.
Примерно на 3–7 сутки приходит зрелое молоко. Лактация на данном этапе нестабильна
Еще больше волнения возникает, когда после ежедневного взвешивания в роддоме мама слышит, что ребенок теряет вес! Ребенку не хватает молока?! Внимание: это физиологическая потеря массы тела. В норме она не должна превышать 8% от первоначального веса
Во всех остальных случаях ребенку достаточно молока.
Как часто следует прикладывать ребенка к груди? Как можно чаще — именно это и будет залогом успешной лактации в дальнейшем.
О том, как наладить грудное вскармливание после родов, читайте здесь.
Из чего состоит запеканка
Рецептов творожного блюда много: в одни входит минимум компонентов, другие отличаются более разнообразным составом. Как правило, чтобы приготовить запеканку, берут:
- нежирный творог;
- пшеничную муку или манную крупу;
- сахар;
- яйцо;
- сметану;
- сливочное масло.
Нежирный творог
Это главный компонент запеканки. Если творог низкого качества или испорчен, то блюдо не будет полезным. Продукт считается несвежим, когда:
- источает неприятный запах;
- имеет сероватый цвет;
- обладает вязкой консистенцией.
Кормящей маме лучше есть домашний творог
Творог лучше готовить самостоятельно. Вот его несложный рецепт:
- Налить в кастрюлю 2 л молока, поставить на плиту.
- Довести молоко, помешивая, до закипания.
- В кипящую жидкость добавить 1 л кефира, держать на огне 2–3 минуты, помешивая (смесь не должна кипеть).
- Снять кастрюлю с плиты, оставить на 5 минут.
- Полученную массу положить в сито.
- Когда сыворотка стечёт, творог готов.
Так за 30 минут вы получите полкило свежего продукта высокого качества. Храните его не больше двух дней.
Мука или манка
Пшеничная мука содержит глютен, который может причинить вред 4% младенцев. Поэтому при грудном вскармливании вместо неё рекомендуют использовать безглютеновую кукурузную муку.
Пшеничная мука первого сорта имеет сероватый оттенок, зато в ней нет химических красителей
Не стоит заменять муку манной крупой. Специалисты по грудному вскармливанию недолюбливают манку и советуют отказаться от неё на время лактации. «Вреда больше чем пользы», — вот их вердикт. Основания к этому следующие:
- манная крупа — это переработанная пшеница, значит в ней много глютена;
- вещество фитин в манке мешает усвоению железа, кальция, витамина D;
- вещество глиадин в составе крупы мешает переваривать пищу. В итоге у ребёнка начинаются колики и вздутие живота.
Сахар
В меню кормящей мамы продуктов с сахаром мало: грудничок негативно реагирует на сладости, у него может появиться аллергическая реакция. Кроме того, сахар тяжело усваивается, расстраивая пищеварение малыша.
Тростниковый сахар усваивается в организме лучше обычного
Современные заменители сахара, которые изготавливают в промышленных условиях, при лактации из рациона следует исключить из-за вредных добавок. Небольшое количество сахара в творожной запеканке не навредит ни маме, ни малышу. Однако если женщина съела положенный ей на день кусок сладкого блюда (100 г), от других продуктов с сахаром в этот день лучше отказаться.
Яйца
Одни врачи рекомендуют при кормлении грудью вводить в рацион куриные яйца через 3 месяца после родов, другие предлагают кормящим мамам отказаться от яиц вообще. Яичный белок опасен для младенца — он может спровоцировать аллергию. Однако в качестве ингредиента отдельного блюда продукт не так вреден, поэтому его понемногу разрешено добавлять в выпечку, но лучше делать это не в первые 3 месяца после родов.
Чтобы проверить, не испорчено ли яйцо, его опускают в воду. Когда внутри скапливается сероводород, а газ образуется в протухшем продукте, яйцо всплывает на поверхность. Его употреблять в пищу нельзя. Если яйцо всплыло в воде, то оно плохое
Сметана
Как и свежий творог, сметана — «полноправный» кисломолочный продукт на столе мамы с первого месяца кормления грудью. Срок годности нежирной 15-процентной сметаны не должен превышать 7-ми дней.
Более жирная сметана может расстроить пищеварение малыша: ферменты кишечника у ребёнка пока не в состоянии усвоить такие сложные вещества. Сметана поможет получить следующую пользу:
- улучшить работу сосудов и сердца;
- повысить иммунитет;
- нормализовать пищеварение;
- успокоить нервы;
- укрепить кости;
- улучшить состояние волос, кожи, ногтей.
Однако слишком сильная любовь к сметане плюсы превратит в минусы. Малыш просигнализирует вам об этом аллергической реакцией. В первый месяц лактации достаточно одной чайной ложки сметаны в день. Дальше порцию увеличивают до 2 ложек. В составе сметаны не должно быть химических добавок.
Сливочное масло
Сливочное масло содержит витамины А, D, Е, ценные микроэлементы и ненасыщенные жиры. Масло в количестве 30 г в день не навредит кормящей маме и ребёнку, однако в первые 3 месяца жизни малыша от продукта лучше отказаться. Его делают на основе коровьего молока, белок которого является сильным аллергеном. В составе масла присутствует ещё один вредный компонент — холестерин.
Сливочное масло не навредит грудничку, если мама не применяет его для жарки и ест по кусочку в день
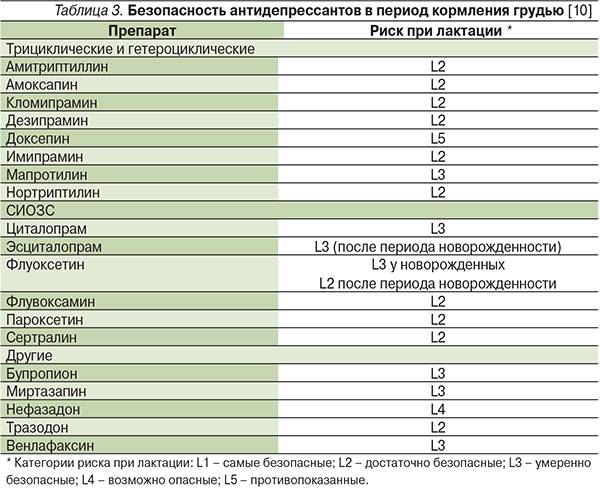
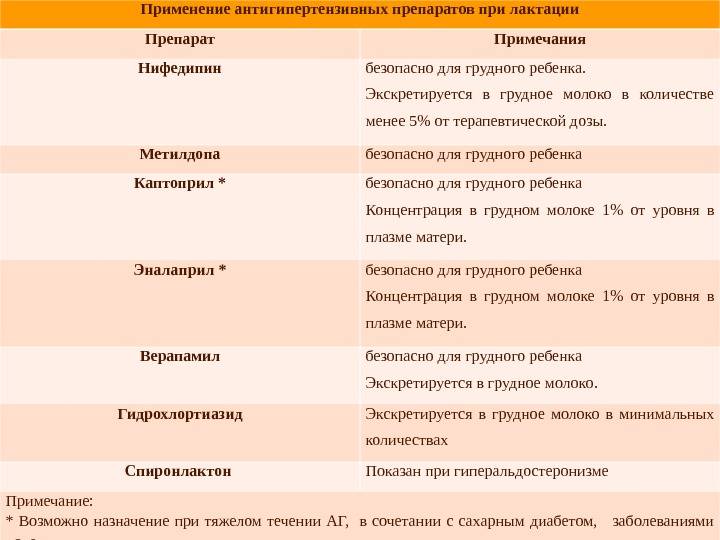
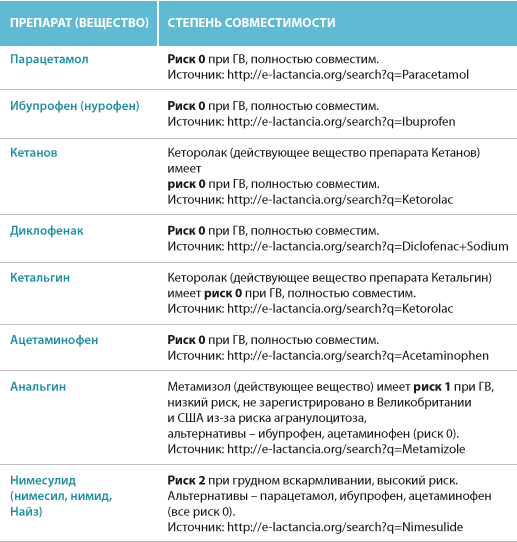
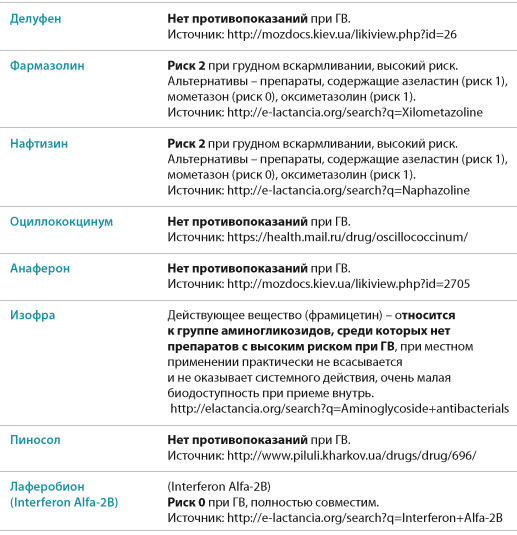
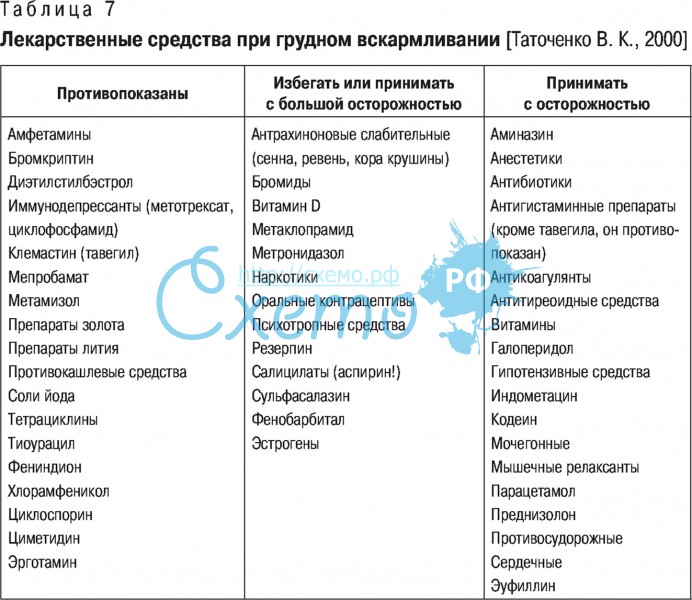
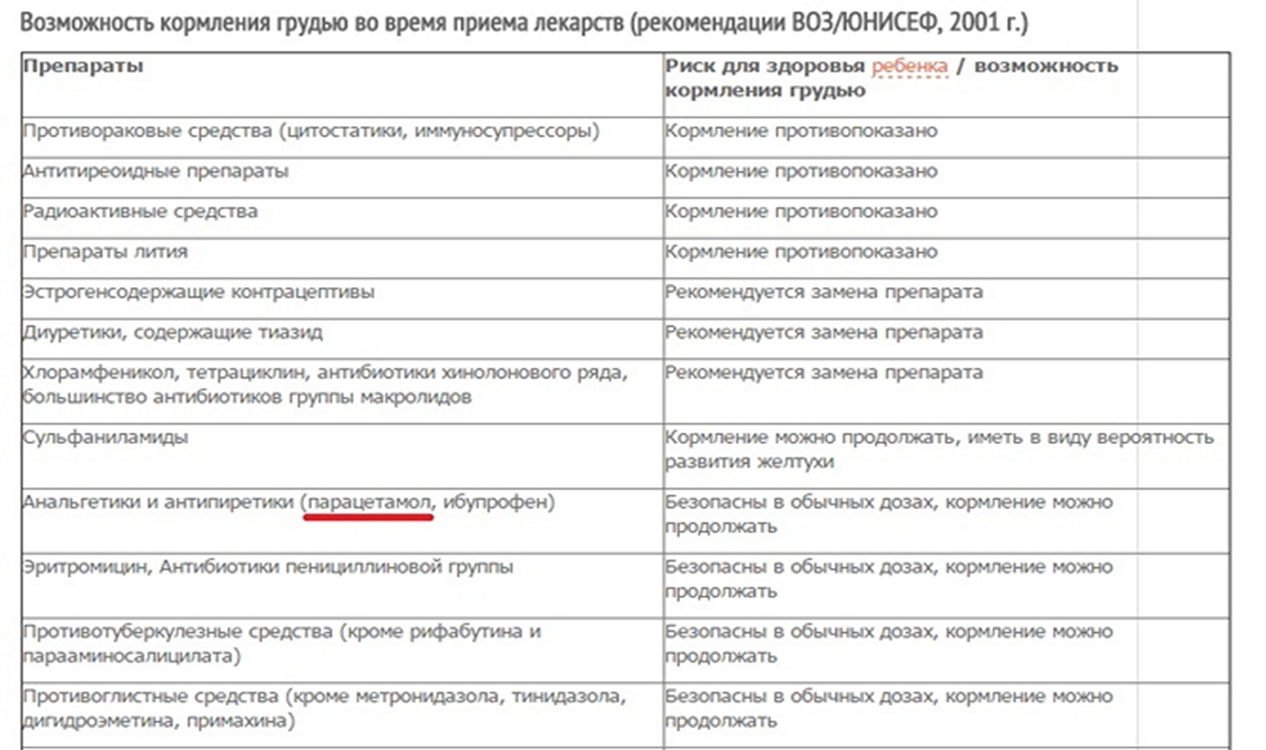
Риски фармакотерапии в период лактации
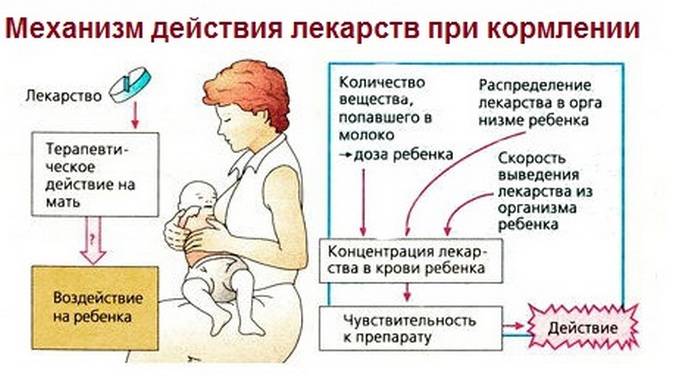
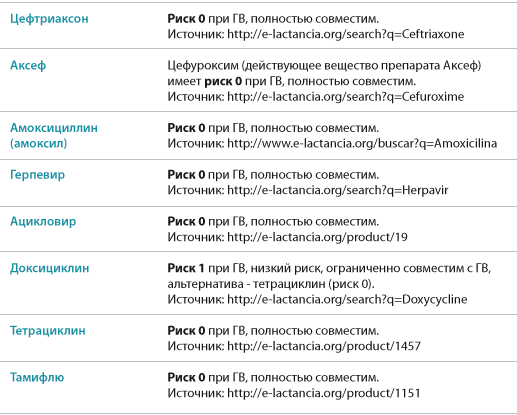
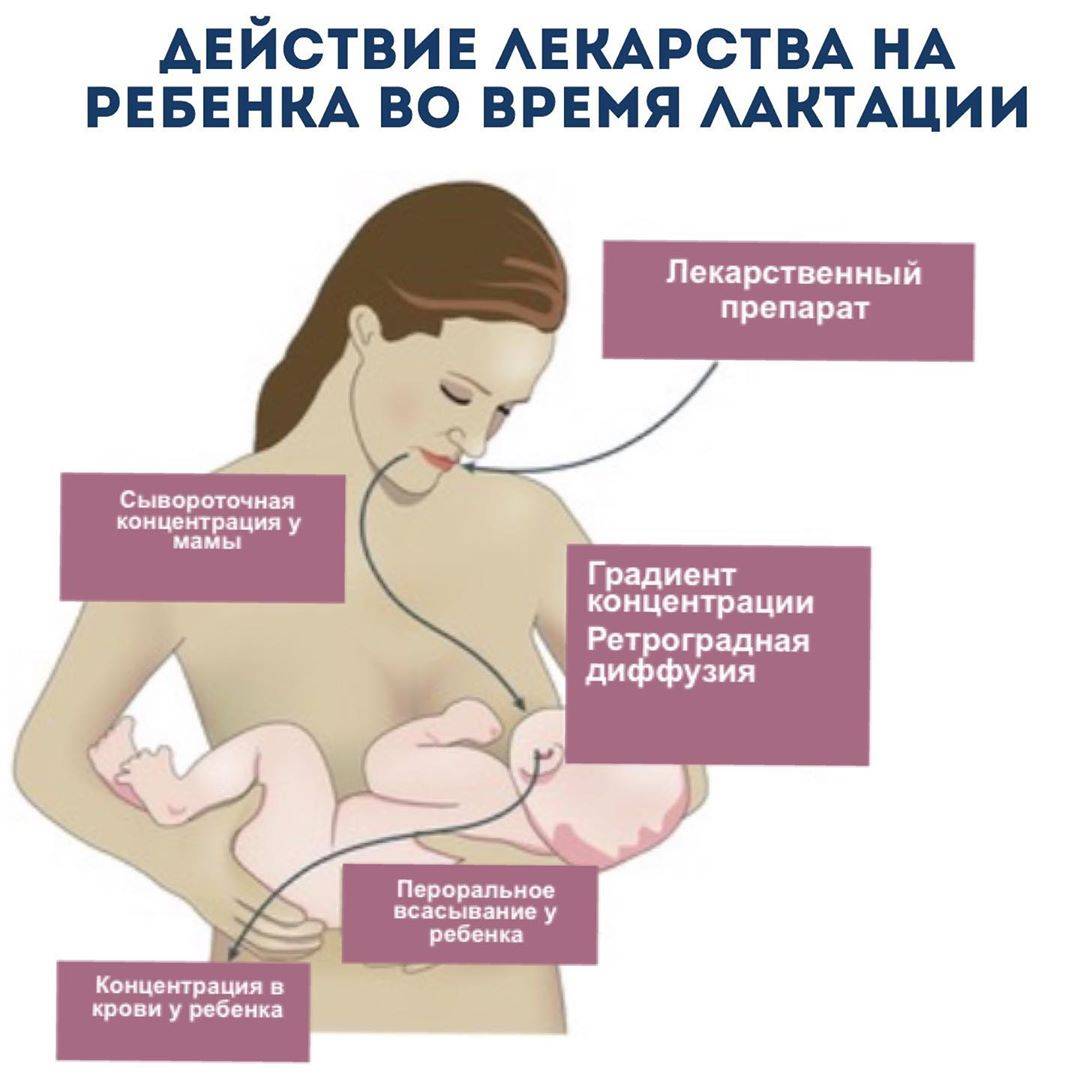
При подборе препаратов следует учитывать влияние лекарства на процесс лактации и его проникновение в материнское молоко, а также возможный риск побочных эффектов у ребенка.
Некоторые лекарственные вещества могут подавлять или стимулировать лактацию. Лекарства, подавляющие выработку молока, включают, например, диуретики — петлевые и тиазидные диуретики, эстрогены, андрогены, барбитураты, производные спорыньи, псевдоэфедрин. Воздействие может быть настолько сильным, что женщина теряет молоко. Это один из аспектов безответственного употребления таблеток во время кормления грудью и связанных с этим рисков. Чтобы этого не произошло, врач рекомендует только те препараты, которые не влияют на выработку молока.
Но есть еще одна проблема, связанная с безответственным применением лекарств в период лактации — проникновение лекарственных веществ в молоко и их возможное воздействие на детский организм. Стоит помнить, что большинство лекарственных веществ в большей или меньшей степени проникает в грудное молоко. Но также стоит отметить, что простое проникновение соединения в грудное молоко не определяет безопасность его использования кормящей матерью. Это только указывает на возможный риск употребления этого лекарственного вещества ребенком и, следовательно, на возможный риск побочных эффектов.
Предполагается, что большая часть лекарственных веществ, проникающих в молоко и потребляемых ребенком, попадает в организм в количестве около 3%. Лечебная доза для ребенка определяется на килограмм массы тела. Поэтому токсический эффект маловероятен. Тем не менее следует помнить, что лекарственное вещество может вызывать побочные эффекты.
Большинство из этих эффектов мягкие, например, симптомы, влияющие на пищеварительную систему ребенка, например, когда мама принимает антибиотики, седативный эффект (обезболивающие, седативные средства, антидепрессанты, противоэпилептические средства), беспокойство или гиперактивность (антигистаминные препараты).
Но, к сожалению, иногда лекарства, применяемые кормящей матерью, могут вызывать серьезные побочные эффекты, например:
- Клемастин вызывает сонливость, раздражительность, беспокойство, нежелание есть, онемение в шее, судороги;
- Кодеин — апноэ;
- Циклофосфамид — лейкопению, повреждение костного мозга;
- Доксепин — седативный эффект, остановку дыхания, нарушения всасывания, мышечную гипотензию;
- Амиодарон — гипотиреоз.
Как видите, действие лекарств во время беременности и кормления грудью различается. Конечно, все зависит от индивидуальной ситуации матери и ребенка, однако помните о рисках. Поэтому при каждом применении препарата, будь то беременность или кормление грудью, следует проконсультироваться с врачом.